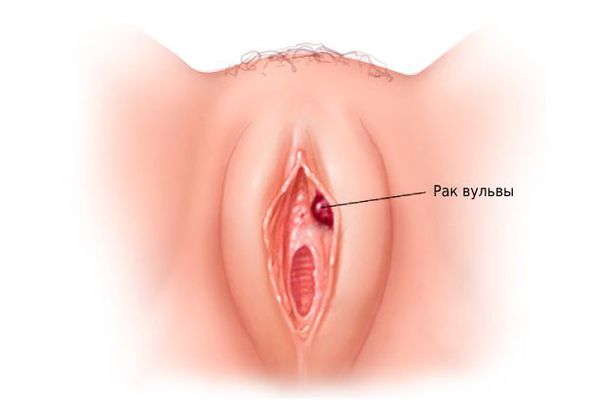
Рак вульвы — это злокачественная опухоль, которая поражает женские наружные половые органы: большие и малые половые губы, клитор и преддверие влагалища.
None
Заболевание развивается медленно: от предрака (дисплазии) до рака вульвы проходит несколько лет. К первым симптомам относятся зуд и боли, реже кровянистые выделения. Если своевременно обратиться к врачу, то зачастую прогноз благоприятен.
Распространённость
Рак вульвы — редкая опухоль, составляет 5 % случаев от всех онкологических патологий органов женской репродуктивной системы . Ежегодно в мире им заболевают 27 000 женщин. В России в 2017 году зарегистрировано 2 019 новых случаев болезни .
Рак женских наружных половых органов — заболевание пожилого и старческого возраста. В основном им страдают женщины старше 65 лет. С увеличением продолжительности жизни становится больше пожилых людей и, как следствие, растёт уровень заболеваемости раком.
Факторы риска
В 2017 году пик заболеваемости раком вульвы приходился на 75–79 лет. За последние 30 лет болезнь стала вдвое чаще встречаться среди молодых женщин. Причиной этого послужило распространение вируса папилломы человека (ВПЧ). Папилломавирус передаётся половым путём и является одним из основных факторов, запускающих развитие болезни.
Выявлено более 200 видов ВПЧ, но по-настоящему опасны лишь 16, 18 и 33 типы. Риск развития дисплазии вульвы зависит от типа ВПЧ:
- 16 тип — риск составляет 77,3 %;
- 33 тип — 10,6 %;
- 18 — 2,5 % .
Прочие факторы риска:
- курение;
- иммунодефицитные состояния;
- дисплазия и склероатрофический лишай, или крауроз (истончение и сухость кожи вульвы с зудом и болями);
- генетические мутации.
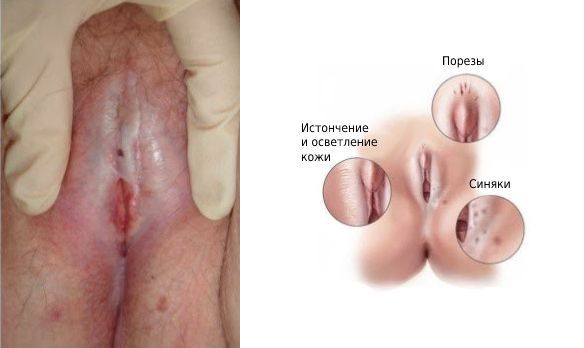
Склероатрофический лишай
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы рака вульвы
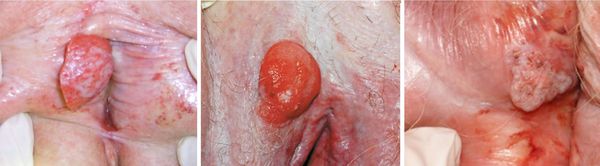
При раке вульвы развивается опухоль, которую пациентки часто выявляют самостоятельно при ощупывании.
None
С развитием заболевания возникают следующие симптомы:
- продолжительные зуд и/или жжение в области вульвы;
- кровотечения, не связанные с менструацией;
- изменение цвета участка вульвы — побледнение, покраснение или потемнение;
- изменение рельефа кожи — сыпь, узелки, бородавки, язвы и истончение;
- боль, которая появляется или усиливается при половом акте и мочеиспускании;
- при метастазах опухоли в паховые лимфоузлы — боль в этих областях .
Вышеперечисленные признаки — основание для визита к врачу. Однако на ранних стадиях, в первые несколько лет, симптомы могут отсутствовать или быть незначительными.
Патогенез рака вульвы
Изменения, предшествующие развитию рака вульвы, схожи с таковыми при раке шейки матки. Злокачественная опухоль развивается постепенно, проходя стадии от предрака (дисплазии) до инвазивного рака.
Дисплазия — собирательное понятие. Для каждого органа оно имеет специфическую терминологию. Для вульвы — это “вульварная интраэпителтальная неоплазия”.
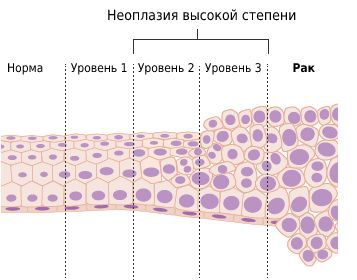
Вульварная интраэпителтальная неоплазия
Выделяют два патогенетических пути развития рака вульвы:
- ВПЧ-опосредованный. После внедрения ДНК папилломавируса в клетку человека начинают выделяться онкобелки Е6 и Е7. Они подавляют белок p53, который в норме запускает механизм запрограммированной клеточной гибели и препятствует развитию злокачественных опухолей.
- Генетический. У пациентов с опухолями часто встречаются мутации в генах ТР53, PTEN и ADKN2A. Предполагается, что эти нарушения играют важную роль в развитии рака .
На последних стадиях рака вульвы появляются метастазы — вторичные очаги злокачественной опухоли. Рак вульвы чаще всего метастазирует по лимфатическим каналам, поражая лимфатические узлы. Сперва страдают пахово-бедренные лимфоузлы, затем тазовые и парааортальные (находящиеся рядом с аортой). Такая последовательность объясняется направлением тока лимфатической жидкости — снизу вверх.
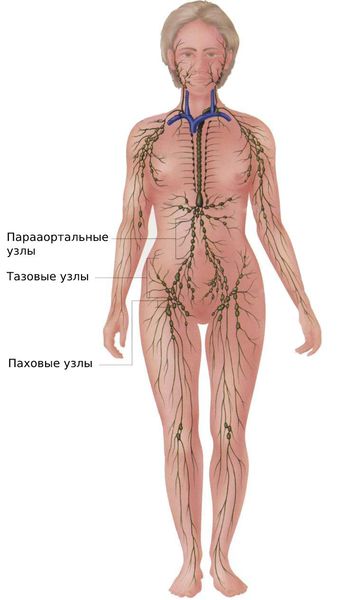
Строение лимфатической системы
Однако метастазы возникают не сразу. Реже других метастазируют опухоли размером менее 2 см и/или расположенные вне клитора .
Классификация и стадии развития рака вульвы
Гистологически, то есть по виду клеток, выделяют следующие виды рак вульвы:
- Эпителиальные опухоли вульвы:
- плоскоклеточный рак;
- аденокарцинома, включая болезнь Педжета;
- базальноклеточная карцинома;
- карцинома Меркеля.
- Неэпителиальные опухоли:
- саркома;
- меланома.
Чаще всего врачи сталкиваются с плоскоклеточным раком вульвы, его доля составляет более 90 % . Причина высокой распространённости связана с тем, что именно плоский эпителий покрывает вульву.
Для болезни Педжета характерно менее агрессивное течение и относительно благоприятный прогноз. Опухоль развивается из железистых клеток и чаще проявляется изменённым рельефом кожи с включением белых пятнышек на фоне покраснения.
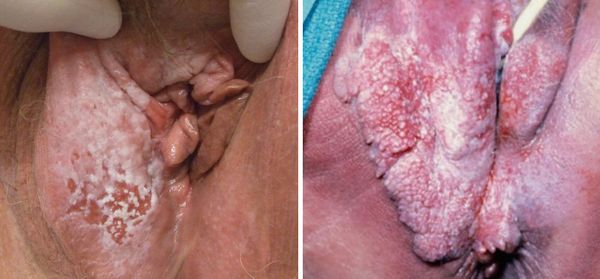
Болезнь Педжета
Клеточная карцинома Меркеля, также известная как первичная кожная нейроэндокринная карцинома вульвы, встречается крайне редко. Впервые её описали в 1984 году, с тех пор зарегистрировано лишь несколько случаев болезни. Эти опухоли в основном встречаются у представителей народов Кавказа. Заболевание проявляется быстрорастущим красновато-фиолетовым подкожным узелком с вовлечением половых губ.
Стадии заболевания
Стадия рака — основной фактор для выбора тактики лечения. Первая классификация была разработана в 1932 году и с тех пор неоднократно менялась.
Онкологи применяют две системы стадирования рака:
- FIGO (International Federation of Gynecology and Obstetrics);
- AJCC (American Joint Committee on Cancer) TNM (tumor, node, metastasis).
Чтобы установить стадию, в обеих системах рассматриваются следующие признаки:
- размер опухоли (tumor);
- наличие или отсутствие опухоли в лимфатических узлах (node);
- наличие или отсутствие метастазов опухоли (metastasis).
Исходя из сочетания этих факторов, выделяют четыре стадии. Чем она меньше, тем лучше прогноз.
Сейчас онкогинекологи применяют классификацию рака вульвы восьмого пересмотра. Она может показаться усложнённой, но такое подробное деление основано на эпидемиологических исследованиях.
Стадирование рака вульвы
| I – 19,9 % | ||
|---|---|---|
| IA | T1a N0 M0 | Опухоль менее 2 см, ограничена вульвой и/или промежностью. Строма поражена опухолью на 1 мм или менее. |
| IB | T1b N0 M0 | Опухоль более 2 см или любого размера с поражением стромы более 1 мм, ограничена вульвой и/или промежностью. |
| II – 32,4 % | ||
| II | T2 N0 M0 | Опухоль любого размера, распространена на анус, нижнюю треть уретры и влагалища |
| III – 35,8 % | ||
| IIIA | T1-2 N1 M0 | Метастазы в 1-2 регионарных лимфоузлах менее 5 мм |
| IIIB | T1-2 N2a-N2b M0 | Метастазы в двух и более регионарных лимфоузлах более 5 мм Метастазы в трёх и более регионарных лимфоузлах менее 5 мм |
| IIIC | T1-2 N2c M0 | Метастазы в регионарных лимфоузлах распространяются за пределы капсулы лимфатического узла |
| IV – 11,9 % | ||
| IV | T1-2 N3 M0 | Фиксированные или изъязвлённые регионарные лимфоузлы |
| IVA | T3 N1-2c M0 | Опухоль любого размера, распространяется на верхние 2/3 влагалища, уретры, слизистую оболочку мочевого пузыря, прямой кишки и стенку таза |
| IVB | T1-3 N1-2c M1 | Наличие отдалённых метастазов |
Рак обычно стадируется дважды. Первый раз — до лечения, такое стадирование называют клиническим. Повторно стадию рака определяют после операции — патологоанатомическое исследование. Оно считается окончательным и более точным. Со временем опухоль может расти или распространятся на органы, в которых её раньше не было, а также появиться повторно после полного излечения. В этом случае однажды установленная стадия уже не будет меняться.
Осложнения рака вульвы
Осложнения рака вульвы зачастую возникают на поздних стадиях. Основное из них — кровотечение из опухоли. Сильные кровянистые выделения — повод незамедлительно обратиться за медицинской помощью, самостоятельно они останавливаются крайне редко.
Следующая группа осложнений связана с распространением опухоли. Рак растёт бесконтрольно и со временем выходит за пределы вульвы: прорастает во влагалище, уретру и прямую кишку, т. е. метастазирует. Это может приводить к нарушению стула и мочеиспускания.
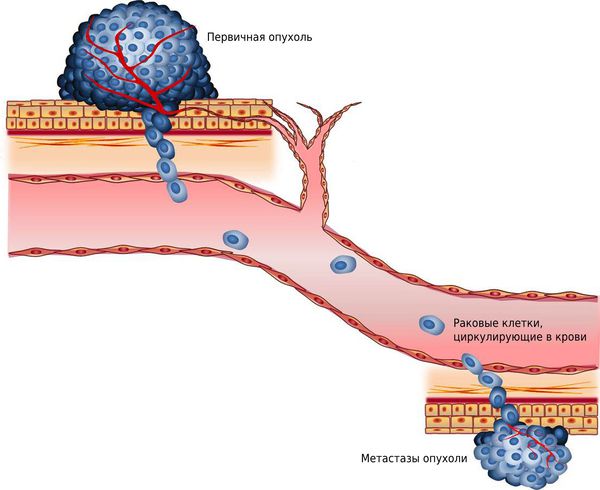
Метастазы опухоли
При распаде опухоли к заболеванию может присоединиться инфекция, поскольку соблюдать стерильность вблизи влагалища и прямой кишки затруднительно из-за анатомических особенностей . Присоединение инфекции приводит к развитию воспаления, требующего санации и назначения антибактериальной терапии. Без лечения может развиться сепсис — проникновение в кровь различных микроорганизмов и их токсинов.
Диагностика рака вульвы
Сбор анамнеза и осмотр
На приёме доктор уточнит наличие факторов риска, спросит о симптомах и их длительности. Далее врач проведёт гинекологический осмотр и проверит состояние наружных и внутренних половых органов.
При больших размерах опухоли осмотр зеркалом может причинять боль. С одной стороны, он необходим для осмотра шейки матки, взятия мазков на онкоцитологию и ВПЧ — встречаются случаи сочетания рака вульвы и патологии шейки матки. С другой стороны, от осмотра в зеркалах можно отказаться, если это вызывает сильный дискомфорт: данный этап не критичен для назначения лечения.
Биопсия
Единственным способом, позволяющим достоверно поставить диагноз “рак вульвы”, является биопсия — забор фрагмента опухоли (4-5 мм) для гистологического исследования. Биопсию проводят методами радиоволновой хирургии, электрохирургии или специальным инструментом — конхотомом.
Конхотом
Чтобы установить стадию заболевания и выбрать тактику лечения при подтверждённом диагнозе, потребуются дополнительные тесты.
МРТ и КТ
Магнитно-резонансная томография (МРТ) — это самый точный метод исследования органов малого таза. МРТ позволяет оценить размер и локализацию опухоли, а также определить состояние лимфатических узлов. Для диагностики органов брюшной полости и грудной клетки применяют компьютерную томографию (КТ).
УЗИ лимфоузлов
При диагностике важно уточнить состояние лимфатических узлов: метастазы в них значительно снижают выживаемость и влияют на тактику лечения .
Рецидивы в паховых областях по сравнению с локальными имеют худший прогноз и плохо лечатся, смертность достигает 75 % . Состояние пахово-бедренных лимфоузов оценивают с помощью ультразвукового исследования (УЗИ). Метод безопасен, и его точность составляет 95 % .
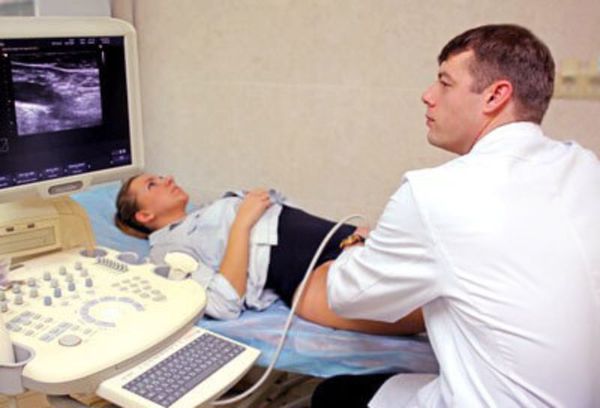
УЗИ лимфоузлов
Дифференциальная диагностика
Рак вульвы следует отличать от крауроза, дисплазии и доброкачественных образований, таких как бородавки и кондиломы. С постановкой диагноза сложностей обычно не возникает — осмотр онкогинеколога и биопсия позволяют сделать это безошибочно.
Лечение рака вульвы
Рак вульвы лечат хирургически, лучевой терапией и химиотерапией, а также комбинацией этих методов. В большинстве случаев от момента постановки диагноза до начала лечения проходит около 2–4 недель.
Операция при раке вульвы — это основной и самый эффективный метод. В начале ХХ века большинство женщин с установленным диагнозом “рака вульвы” погибали. Выживаемость после хирургического иссечения опухоли составляла менее 25 %. Первые попытки увеличить продолжительность жизни за счёт более радикальной операции были предприняты в 1912 году .
Новая методика включала удаление вульвы, паховых и тазовых лимфатических узлов и позволила увеличить пятилетнюю выживаемость до 74 %. Однако подобные операции часто сопровождались осложнениями, у выживших значительно ухудшалось качество жизни и снижалась сексуальная функция.
Сегодня при планировании лечения учитываются многие факторы. В некоторых случаях пахово-бедренные лимфоузлы можно не удалять: опухоли на начальных стадиях лечат, выполняя широкое иссечение, или гемивульвэктомию. При операции разрез проходит по здоровой коже на расстоянии не менее 10 мм от опухоли, вместе с которой удаляется и подлежащая жировая клетчатка.
При более обширном распространении опухолевого процесса выполняют вульвэктомию — полное удаление вульвы вместе с подлежащей жировой клетчаткой. Чтобы закрыть образовавшийся дефект, окружающие ткани сшивают и проводят пластику. При удалении больших опухолей может потребоваться вмешательство пластического хирурга. Для пластики используется фрагмент кожи с подлежащей жировой клетчаткой, взятый, например, с бедра.
При опухолях размером от 2 см и инвазии более 1 мм паховые лимфатические узлы удаляются. Это необходимо из-за высокого риска их метастатического поражения, а УЗИ и МРТ не способны показать микроскопические метастазы в них. Такая операция называется лимфодиссекцией. Она позволяет определить тактику дальнейшего лечения, но значительно увеличивает риск послеоперационных осложнений.
Чтобы уточнить, необходима ли лимфодиссекция, применяют метод определения сигнальных лимфатических узлов. Сигнальным называют лимфоузел, стоящий первым на пути тока лимфы от опухоли. Для его поиска перед операцией тонкой иглой в область вокруг опухоли вводится радиоактивный препарат. Его дозировка очень маленькая и не вредит организму. При операции сигнальный лимфоузел обнаруживают специальным аппаратом, улавливающим радиоактивное излучение.
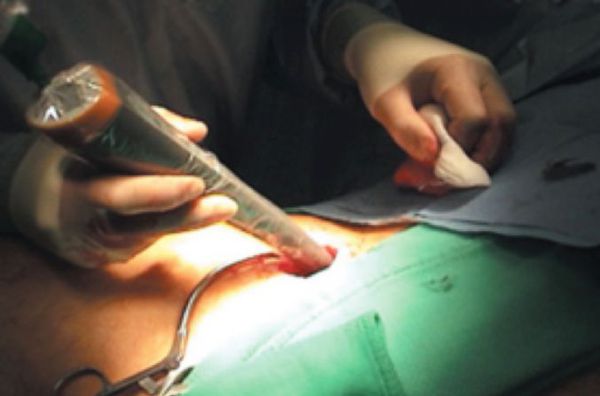
Определение сигнальных лимфатических узлов
Обнаруженные сигнальные лимфоузлы удаляются и отправляются на срочное гистологическое исследование. Если опухолевые клетки в них отсутствуют, то операция завершается, если нет, то пахово-бедренные лимфоузлы придётся удалить.
Осложнения после операции
Самые распространённые осложнения после хирургического лечения рака вульвы:
- несостоятельность и/или инфицирование послеоперационной раны;
- лимфорея — истечение лимфатической жидкости в операционную рану, может приводить к образованию кист и расхождению раны;
- лимфостаз — застой лимфатической жидкости в тканях ног.
Частота таких осложнений достигает 30–70 % .
Лучевая терапия и химиотерапия менее эффективны, чем хирургическое лечение. Их применяют, когда нельзя провести операцию.
Прогноз. Профилактика
Для оценки прогноза в онкологии применяется термин “пятилетняя выживаемость”. С его помощью пациентов с конкретной стадией заболевания сравнивают с людьми из общей популяции. Например, пятилетняя выживаемость 90 % означает, что у таких пациентов шанс прожить пять лет составляет 90 % по сравнению со здоровыми людьми.
Показатели пятилетней выживаемости при раке вульвы:
- локализованная форма — 86 %;
- метастазы в пахово-бедренные лимфоузлы — 53 %;
- метастазы за пределы пахово-бедренных лимфоузлов — 19 % .
Профилактика
Предотвратить развитие рака вульвы поможет вакцинация против вируса папилломы человека. Регулярное посещение гинеколога позволит выявить заболевание на ранней стадии.
Вакцинация против ВПЧ
При появлении первых симптомов следует немедленно обратиться к доктору — только он сможет поставить точный диагноз и назначить правильное лечение.
Без специализированной терапии рак вульвы неизбежно прогрессирует и со временем приведёт к гибели пациентки.
Список литературы
- Каприн А. Д., Старинский В. В., Петрова Г. В. Злокачественные новообразования в России в 2017 году (заболеваемость и смертность). — Москва: МНИОН им. П.А. Герцина, 2018. — С. 77.
- Silvia de S., Laia A., Jaume O. et al. Worldwide human papillomavirus genotype attribution in over 2000 cases of intraepithelial and invasive lesions of the vulva // Eur J Cancer. — 2013; 49 (16): 3450-3461. ссылка
- Tan A., Bieber A. K., Stein J. A. et al. Diagnosis and management of vulvar cancer: A review // J Am Acad Dermatol. — 2019; 81(6): 1391.ссылка
- Leonard B., Kridelka F., Delbecque K. et al. A clinical and pathological overview of vulvar condyloma acuminatum, intraepithelial neoplasia, and squamous cell carcinoma // Biomed Res Int. — 2014: 1-7.ссылка
- Ильин А. А., Хаджимба А. С, Максимов С. Я. и др. Минимальный рак вульвы: обзор литературы и собственные клинические наблюдения // Опухоли женской репродуктивной системы. — 2018. — 14 (3): 64-70.
- Vulvar Cancer Treatment for health // National Center Institute Research, 2021.
- Weinberg D., Gomez-Martinez R. A. Vulvar Cancer // Obstet Gynecol Clin North Am. — 2019; 46 (1): 125-135.ссылка
- Beller U. et al. Carcinoma of the vulva. FIGO 26th Annual Report on the Results of Treatment in Gynecological Cancer // Int J Gynaecol Obstet. — 2006; 95 Suppl 1: S7-27.ссылка
- Brammen L. et al. Sentinel lymph node detection in vulvar cancer patients: a 20 years analysis // Hell J Nucl Med. — 2014; 17 (3): 184-189. ссылка
- Van der Zee A. G. et al. Sentinel node dissection is safe in the treatment of early-stage vulvar cancer // J Clin Oncol. — 2008; 26: 884–889. ссылка
- Cheung T. H. et al. Extended experience in the use of laparoscopic ultrasound to detect pelvic nodal metastasis in patients with cervical carcinoma // Gynecol Oncol. — 2004; 92 (3): 784-788.ссылка
- Basset A. Traitement chirurgical operatoire de l’ epithelioma primitif du clitoris indications – technique – resultats // Rev. Chir. — 1912; 46: 546.
- Gaarenstroom K. N. et al. Postoperative complications after vulvectomy and inguinofemoral lymphadenectomy using separate groin incisions // Int J Gynecol Cancer. — 2003; 13 (4): 522-527. ссылка
- Kirby T. O. et al. Outcomes of Stage I/II vulvar cancer patients after negative superficial inguinal lymphadenectomy // Gynecol Oncol. — 2005; 98 (2): 309-312. ссылка
- Levenback C. F. et al. Lymphatic mapping and sentinel lymph node biopsy in women with squamous cell carcinoma of the vulva: a gynecologic oncology group study // J Clin Oncol. — 2012; 30 (31): 3786-3791.ссылка
- Azais H. et al. Update regarding the management of vulvar cancer: The guidelines of the Assistance Publique-Hôpitaux de Paris // Bull Cancer. — 2019; 106(4): 371-378.ссылка
Молекулярные и генетические особенности
Молекулярные черты раковых клеток вульвы включают разнообразные изменения в структуре ДНК и экспрессии генов, что приводит к неконтролируемому росту и размножению клеток. Эти изменения могут касаться мутаций в специфичных генах, таких как TP53, CDKN2A и PTEN, а также эпигенетических модификаций, которые изменяют работу генов без изменения их последовательности. На уровень экспрессии генов влияют различные посттранскрипционные механизмы, включая метилирование ДНК и ацетилирование гистонов.
Генетические аномалии также играют важную роль в развитии рака вульвы. Среди наследственных факторов, повышающих риск данного заболевания, выделяются мутации в генах, ответственных за репарацию повреждений ДНК. Например, носители мутаций в генах BRCA1 и BRCA2 имеют повышенный риск развития различных видов рака, включая рак вульвы.
Таблица ниже представляет основные молекулярные и генетические изменения, ассоциированные с раком вульвы, и их функциональное значение:
| Ген/Молекулярная черта | Характеристика | Функциональное значение |
|---|---|---|
| TP53 | Мутация | Нарушение контроля клеточного цикла и апоптоза |
| CDKN2A | Мутация | Потеря функции ингибитора циклин-зависимых киназ, приводящая к пролиферации клеток |
| PTEN | Делеция или мутация | Активация пути PI3K/AKT, приводящая к выживанию и росту клеток |
| BRCA1/BRCA2 | Наследственные мутации | Нарушение репарации ДНК, повышение мутационной нагрузки |
| Метилирование ДНК | Эпигенетическая модификация | Изменение экспрессии генов без изменения последовательности ДНК |
Эти молекулярные и генетические изменения являются перспективными мишенями для разработки новых методов лечения и индивидуализированных терапевтических подходов. Изучение данных аспектов позволяет исследователям и врачам лучше понимать механизм развития рака вульвы и разрабатывать более эффективные и персонифицированные подходы к лечению данного заболевания.
Видео по теме:
Вопрос-ответ:
Какие основные симптомы рака вульвы?
Основные симптомы рака вульвы включают необычные выделения из влагалища, зуд, боли или дискомфорт в области вульвы, язвы или уплотнения, которые не заживают, и изменения в коже (например, измененный цвет или утолщение). Важно заметить, что эти симптомы могут быть результатом других, менее серьезных состояний, поэтому при их появлении следует обратиться к врачу для диагностики.
Как проходит диагностика рака вульвы?
Диагностика рака вульвы обычно начинается с визуального осмотра у гинеколога, который может выявить заметные изменения. Для дальнейшего исследования могут потребоваться биопсия (взятие небольшого образца ткани для анализа), кольпоскопия (осмотр вульвы с помощью специального увеличительного прибора) и различные виды визуализации, такие как МРТ или КТ, чтобы определить степень распространения заболевания.
Какие методы лечения рака вульвы существуют?
Лечение рака вульвы зависит от стадии и типа опухоли и может включать хирургическое вмешательство, лучевую терапию, химиотерапию или их комбинацию. Хирургия часто включает удаление опухоли и иногда части окружающих тканей. Лучевая терапия может быть использована до или после операции для уничтожения оставшихся раковых клеток. В некоторых случаях используется химиотерапия для уменьшения опухоли перед операцией или для лечения метастазов.
Можно ли предотвратить рак вульвы, и если да, то как?
Хотя предотвратить рак вульвы полностью невозможно, есть меры, которые могут снизить риск его развития. Это включает в себя поддержание здорового образа жизни, отказ от курения, регулярные гинекологические осмотры и внимательное отношение к изменениям в области вульвы. Вакцинация против вируса папилломы человека (ВПЧ) также может помочь снизить риск, так как ВПЧ является одним из факторов, способствующих развитию данного типа рака.
Каковы шансы на выздоровление при раке вульвы?
Шансы на выздоровление при раке вульвы зависят от стадии заболевания на момент диагностики и общего состояния здоровья пациента. Если рак обнаружен на ранних стадиях, прогноз обычно благоприятный, и многие пациенты могут быть полностью излечены с помощью соответствующего лечения. На более поздних стадиях болезнь может быть труднее лечить, но современные методы и подходы к терапии значительно улучшают прогноз для многих пациентов.