Посттромботическая болезнь, или посттромбофлебитический синдром (Post-thrombotic syndrome) — это поражение глубоких вен ног, которое возникает после тромбоза . При заболевании отекают и болят ноги, появляются венозные язвы.
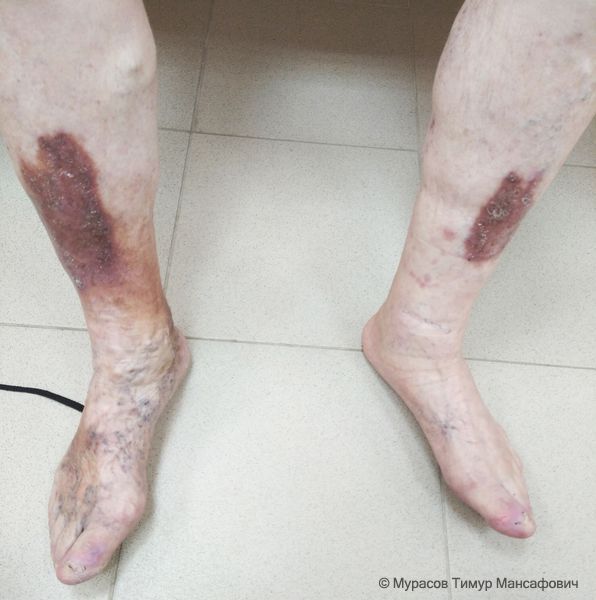
Посттромботическая болезнь
К развитию тромбоза приводят хронические заболевания вен, которые очень распространены: при обследовании людей старше 18 лет признаки этих патологий выявляют примерно у 70 %. Среди них у 34 % есть сосудистые сеточки или звёздочки, у 29 % — проявления варикозной болезни, у 1,4 % — посттромботическая болезнь нижних конечностей .
Посттромботическая болезнь чаще возникает у женщин в возрасте от 16 до 60 лет.
Факторы риска хронических заболеваний вен:
- регулярный подъём тяжестей и тепловые нагрузки (например, посещение бани и сауны);
- длительное неподвижное положение тела (в том числе при многочасовых перелётах и переездах);
- беременность и менопауза;
- приём гормональных препаратов (эстрогенов и гестагенов, включая пероральные контрацептивы);
- ожирение;
- наследственность;
- тромбофилия .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы посттромботической болезни
Типичные симптомы посттромботической болезни:
- чувство тяжести в икрах;
- ощущение распирания и боль в икрах и стопах, иногда в бёдрах;
- постоянные или периодические отёки ног, усиливающиеся в течение дня;
- ноющая боль в икроножных мышцах без чёткой локализации;
- неинтенсивная боль по ходу варикозно изменённых вен;
- быстрая утомляемость ног при статических и динамических нагрузках.
Иногда при ходьбе возникает или усиливается боль в икрах, такое состояние называют венозной хромотой .
При выраженной посттромботической болезни темнеет кожа, а затем появляются венозные язвы.
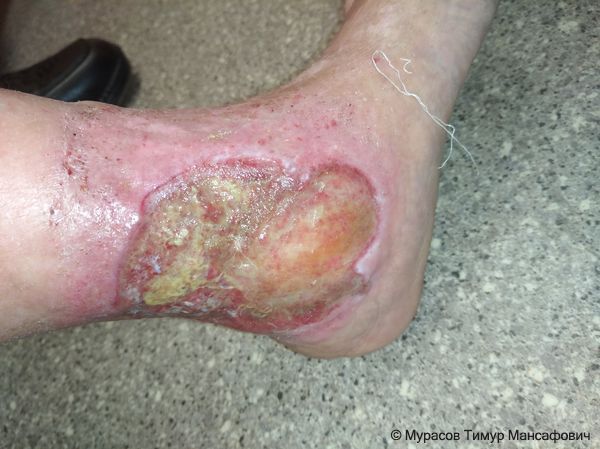
Венозная язва
Проявления болезни усиливаются при длительном сидении, стоянии и интенсивных нагрузках, а также в жаркую погоду и во время менструаций.
Симптомы ослабевают после ходьбы, отдыха лёжа, при поднятии ног чуть выше уровня тела и ношении компрессионного трикотажа .
Менее типичные симптомы:
- неприятный зуд, жжение и покалывание в ногах;
- судороги в икроножных мышцах по ночам (синдром беспокойных ног).
Патогенез посттромботической болезни
Патогенез посттромботической болезни до конца не изучен. Ключевую роль в её развитии играет застой крови и повышенное давление в венах. Такие нарушения возникают из-за закупорки венозного русла, повреждения венозных клапанов и обратного тока крови.
После эпизода тромбоза глубоких вен тромботические массы постепенно рассасываются: плотный тромб становится похож на швейцарский сыр с дырочками. Это происходит из-за химических реакций в клетках, перестройки тромботических масс и образования новых мелких сосудов.
Но поскольку тромботические массы рассасываются не полностью, нарушается работа венозных клапанов. В результате возникает вторичная клапанная недостаточность. В нормальном состоянии клапаны работают как створки, не давая крови течь в обратном направлении. При клапанной недостаточности часть крови оттекает в уже перегруженную ногу, из-за чего возрастает давление в сосудах и усиливаются отёки после ходьбы.
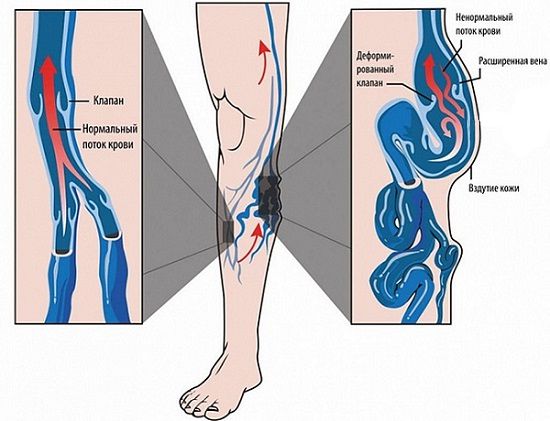
Клапанная недостаточность
Ещё одним фактором патогенеза посттромботической болезни является острое и хроническое воспаление венозной стенки. При таком воспалении в стенках вен возникают структурные и биохимические изменения. Эти процессы приводят к потемнению кожи, вторичному расширению подкожных вен, появлению сеточек, звёздочек, отёков и венозных язв .
Классификация и стадии развития посттромботической болезни
Применяются различные классификации посттромботической болезни, чаще всего — система Г. Пратта в модификации М. И. Кузина (1966 г.).
Согласно этой классификации, выделяют четыре формы посттромботической болезни:
- отёчно-болевую;
- варикозную;
- язвенную;
- смешанную.
В последнее время дополнительно используют классификацию по CEAP, шкалы Villalta и VCSS. Шкала Villalta основана на оценке клинических проявлений и чаще применяется в исследованиях .
Классификация CEAP включает следующие признаки: клинические симптомы (С), этиология, т. е. происхождение болезни (Е), анатомия (А), патофизиология (Р). Эту классификацию используют как при варикозе, так и при посттромботической болезни. Она позволяет более полно описать диагноз, благодаря чему врач в дальнейшем сразу понимает, какие симптомы у пациента были раньше.
Клинические симптомы (С):
- C0 — отсутствие внешних признаков венозной патологии;
- C1 — телеангиэктазии (звёздочки, сеточки, паутинки) или ретикулярные вены;
- C2 — варикозно расширенные вены;
- C3 — отёк;
- C4 — изменения кожи (пигментация, экзема, липодерматосклероз — уплотнение кожи);
- C5 — зажившая венозная язва (трофическая);
- C6 — открытая венозная язва.
Этиология (Е):
- Ep — первичное заболевание;
- Es — вторичное заболевание;
- Ec — врождённое заболевание;
- En — болезнь с неустановленной причиной.
Затронутые вены (А):
- As — подкожные вены;
- Ad — глубокие вены;
- Ap — перфорантные вены (соединяющие поверхностные и глубокие вены);
- An — венозная система не изменена.
Патофизиология (Р):
- Pr — рефлюкс (обратный ток крови по венам);
- Po — обструкция (закупорка вены);
- Pr,o — рефлюкс и обструкция;
- Pn — венозная патология не обнаружена.
Также дополнительно выделяют объём диагностики (L):
- LI — клинический осмотр ± ультразвуковая допплерография;
- LII — клинический осмотр + УЗАС (ультразвуковое ангиосканирование вен) ± плетизмография;
- LIII — клинический осмотр + УЗАС + один из методов: флебография, флеботонометрия, спиральная компьютерная или магнитно-резонансная томография.
Классификация VCSS основана на 30-балльной системе, в которой учитываются выраженность отёков, размеры и количество язв, использование компрессии и другие факторы. Эта классификация позволяет по внешним признакам оценить тяжесть венозной патологии в динамике.
Осложнения посттромботической болезни
Посттромботическая болезнь уже сама является осложнением тромбоза глубоких вен и своих осложнений не имеет. К ним только косвенно можно отнести усиление венозной недостаточности, повышенный риск повторного тромбоза, развитие трофических язв и кровотечение из вен, повреждённых язвой .

Участки зажившей венозной язвы на правой голени после длительной посттромботической болезни
Диагностика посттромботической болезни
Диагноз ставится на основе осмотра и данных анамнеза, указывающих на перенесённый тромбоз глубоких вен ног. Также может проводиться инструментальная диагностика.
Сбор анамнеза и осмотр
При диагностике важно тщательно собрать анамнез, указав эпизоды тромбоза. Посттромботическая болезнь — это хроническое заболевание: такой диагноз можно поставить, только если боль или отёки сохраняются три и более месяцев.
Во время осмотра врач обращает внимание на варикозно расширенные подкожные вены ног, звёздочки, сеточки и паутинки, выраженность отёков, изменение цвета и структуры кожи, наличие, характер и обширность язв.
Признаки посттромботической болезни:
- Отёк и варикозно расширенные вены чаще расположены на одной ноге, но могут быть и сразу на обеих.
- Варикозные вены появляются на ноге, передней брюшной стенке и в области лона. Также развиваются трофические изменения кожи и подкожно-жировой клетчатки поражённой ноги.
После тромбоза подвздошно-бедренного сегмента вен из-за отёка увеличивается объём бедра и отдела голени, расположенного ближе к туловищу. После тромбоза подколенной и берцовых вен бедро не увеличивается. Отёк при посттромботической болезни любой локализации может сохраняться после ночного отдыха .
Инструментальная диагностика
Основной и самый доступный метод инструментальной диагностики — это ультразвуковое дуплексное сканирование вен нижних конечностей (УЗДС) .
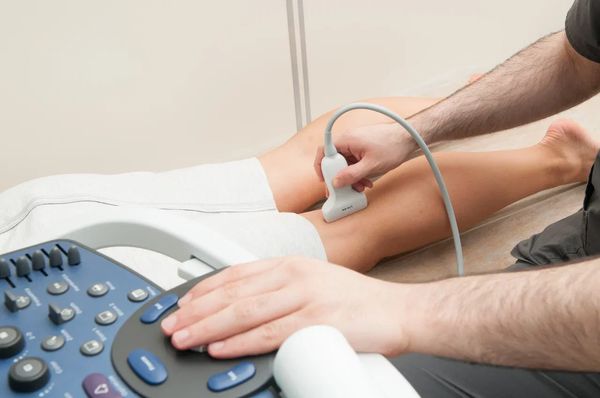
УЗДС
Признаки посттромботической болезни:
- при закупорке просвет вены не окрашивается;
- при неполном рассасывании тромбов в просвете вены видны белые участки (когда свежий сгусток крови начинает рассасываться и тромб частично превращается в соединительную ткань, то на УЗДС заметны белые участки, что указывает на старые тромботические массы);
- при полном рассасывании тромба утолщается венозная стенка;
- присутствует патологический обратный ток крови по венам;
- в режиме цветного дуплексного картирования вена может мозаично окрашиваться;
- двухфазный кровоток по глубоким и поверхностным венам отсутствует (в норме направление кровотока связано с дыханием);
- ускоренный кровоток по поверхностным венам.
При подозрениях на тромботические массы в подвздошно-бедренном сегменте врач может назначить КТ- или МР-флебографию, так как при таком расположении верхнюю границу тромба не всегда можно увидеть на УЗИ.
В последнее время начали применять внутрисосудистое ультразвуковое исследование (ВСУЗИ). В части случаев по результатам этого обследования принимают решение о расширении и стентировании вен. К сожалению, ВСУЗИ пока редко выполняют где-то, кроме Москвы и Санкт-Петербурга.
Лабораторная диагностика
Для диагностики посттромботической болезни лабораторные анализы (общие анализы крови и мочи, биохимический анализ крови и коагулограмма) значения не имеют. У людей моложе 40 лет их назначают для диагностики тромбофилий — дефектов свёртывающей системы .
Дифференциальная диагностика
Посттромботическую болезнь следует отличать:
- от острого или подострого тромбоза глубоких вен, лимфостаза, атеросклероза сосудов и варикозной болезни ног;
- болезней кожи и подкожно-жировой клетчатки (склеродермии, дерматита и нейродермии);
- тромбангиита и васкулита;
- ожогов;
- трофических язв на фоне инфекции;
- флегмоны .
Лечение посттромботической болезни
Выделяют два основных пути лечения посттромботической болезни: консервативный и хирургический.
Консервативное лечение
Предотвратить развитие или замедлить течение болезни можно с помощью компрессии и лекарственных препаратов.
Эластичная компрессия уменьшает неприятные ощущения и отёк ноги, замедляет развитие болезни и предотвращает появление осложнений. Если носить компрессионный трикотаж в течение первого месяца после выявления тромбоза глубоких вен, то можно снизить выраженность посттромботической болезни в будущем .
Компрессионный трикотаж и эластичные бинты позволяют:
- повысить давление в тканях;
- уменьшить патологический обратный ток крови в венах;
- улучшить работу мышечно-венозной помпы;
- ускорить ток крови в венах;
- уменьшить венозный объём (объём крови, временно не участвующей в циркуляции);
- улучшить микроциркуляцию и дренаж лимфы.
Эластичное бинтование могут проводить люди, которые владеют специальной техникой наложения многослойного компрессионного бандажа .
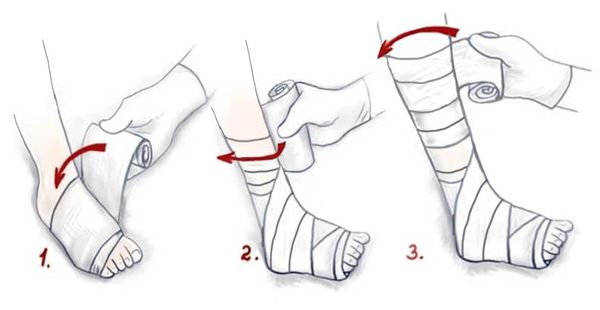
Эластичное бинтование
Медицинские эластичные компрессионные изделия (МЭКИ) лучше надевать утром, до начала дневной активности. Желательно носить их весь день, но в зависимости от самочувствия можно снять раньше: иногда пациенту очень дискомфортно долго носить трикотаж.
Менять МЭКИ на новые нужно через 4—6 месяцев ежедневного использования, так как они растягиваются и уже не так хорошо сдавливают ткани ноги . При посттромботической болезни МЭКИ нужно носить всю жизнь.
Преимущества компрессионного трикотажа по сравнению с традиционным бинтованием:
- степень компрессии не зависит от навыков пациента или врача;
- позволяет сохранять водный и температурный баланс кожи;
- лучше выглядит;
- легче подобрать оптимальное давление;
- выше прочность и дольше сохраняется исходная степень компрессии .
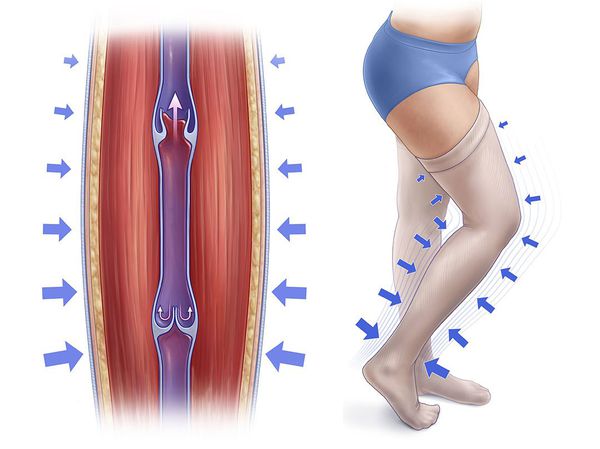
Компрессионный трикотаж
Согласно стандарту CEN, выделяют пять классов компрессии, один из них является профилактическим. По-другому такой класс компрессии называют нулевым.
Противопоказания для компрессии:
- сердечная недостаточность III–IV класса;
- состояние после шунтирующих операций на артериях ног (точные сроки определяет лечащий врач или сосудистый хирург);
- систолическое давление на уровне лодыжки меньше 70 мм рт. ст.;
- тяжёлая периферическая нейропатия;
- дерматит;
- аллергия на компоненты МЭКИ;
- истончённая кожа над костными деформациями.
Одновременно с ношением МЭКИ обязательно проводится фармакотерапия. Единственное противопоказание для приёма лекарств — это аллергия на компоненты препаратов.
Для лечения хронических заболеваний вен применяют флеботропные лекарственные средства (веноактивные препараты, флебопротекторы, венотоники) — это разнородная группа биологически активных веществ, которые получают из растительного сырья или химических веществ. Их объединяет способность повышать венозный тонус и уменьшать выраженность симптомов, характерных для заболеваний вен.
Классификация основных флеботропных лекарственных препаратов:
- γ-бензопироны (флавоноиды):
- микронизированная очищенная фракция флавоноидов (МОФФ, например Детралекс);
- Рутин и гидроксиэтилрутозид (ГЭР, например Троксевазин).
- Сапонины:
- диосмин немикронизированный, полусинтетический (Вазокет);
- экстракт семян конского каштана, эсцин;
- экстракт иглицы.
- Другие растительные экстракты:
- проантоцианидины (олигомеры);
- экстракт гинкго двудольного + Гептаминол + ГЭР.
- Синтетические препараты (кальция добезилат).
Предотвратить развитие посттромботической болезни и повторные тромбозы можно с помощью Сулодексида. Его назначают после завершения планового лечения антикоагулянтами — препаратами, которые препятствуют образованию тромбов .
Местная терапия мазями и гелями. Мази помогают уменьшить боль в локальных участках, например после тромбофлебита или при болезненном варикозе. Благодаря испарению летучих компонентов и массажу при втирании препарата, эффект наступает быстро, но так же быстро проходит, и мазь приходится наносить повторно .
Мази можно применять до 3–4 раз в сутки. Если жалоб нет, то обрабатывать вены для профилактики не нужно.
Трофическую венозную язву рекомендуется промывать струёй стерильного, подогретого до 37 °С физиологического раствора. Следует избегать применения концентрированных антисептиков (йода, перекиси водорода и др.), поскольку они повреждают молодую соединительную ткань, которая образуется при заживлении ран.
Хирургическое лечение
Хирургическое лечение позволяет ускорить заживление трофических язв и предотвратить их повторное появление, но не избавляет от симптомов полностью.
Операция показана, если консервативное лечение не помогает и возникают или увеличиваются трофические язвы.
Все хирургические вмешательства при посттромботической болезни можно разделить на три вида:
- шунтирующие операции — создание обходного пути для восстановления кровотока вне закупоренного участка;
- восстановление проходимости глубоких вен — эндоваскулярная, т. е. проводимая на сосудах, баллонная пластика со стентированием вен;
- создание новых клапанов в венах — из собственных клапанов других вен или искусственных материалов.
Эффект от этих операций плохо прогнозируем, данных по ним мало, поэтому оценить их действенность и безопасность невозможно .
В дальнейшем, чтобы закрыть обширные дефекты кожи при трофических язвах, может быть проведена кожная пластика.
Послеоперационные рекомендации
После хирургического лечения следует соблюдать стандартные рекомендации при посттромботической болезни:
- не поднимать тяжести;
- не стоять подолгу без движений;
- избегать перегрева.
Также после операции необходимо аккуратно обрабатывать рану и/или язву и наблюдаться у хирурга по месту жительства. В некоторых случаях показан приём антикоагулянтов или антиагрегантов. Эти препараты предотвращают образование тромбов: антикоагулянты влияют на свёртывание крови, а антиагреганты не дают тромбоцитам склеиваться.
Прогноз. Профилактика
Прогноз зависит от уровня и объёма поражённых вен. Чем больше вен закупорено, тем тяжелее протекает заболевание. Как правило, полностью вылечить посттромботическую болезнь нельзя, но можно добиться стойкой ремиссии. Для этого нужно соблюдать все рекомендации врача: принимать лекарства и носить компрессионный трикотаж.
Иногда при стойких нарушениях здоровья и отсутствии положительного эффекта от лечения можно оформить инвалидность . К таким случаям относятся обширные язвы и сильные отёки на ногах, мешающие двигаться.
При хронических заболеваниях вен противопоказано:
- заниматься тяжёлыми или средним по тяжести физическим трудом (например, нельзя работать шахтёром, грузчиком, кузнецом, лесорубом, водителем тяжёлой техники, садовником и т. д.);
- подолгу неподвижно стоять или сидеть;
- работать при высоких или низких температурах, при высокой влажности и в условиях вибрации;
- работать в пищевой промышленности, общепите и детских учреждениях при наличии язвы .
Для профилактики посттромботической болезни рекомендуется:
- избегать физических перегрузок;
- ежедневно гулять или заниматься умеренной физической активностью;
- стараться не повреждать кожу ног и обрабатывать ранки (обрабатывать ранки полуспиртовыми растворами или антисептиками, при выраженной грязной ране — раствором перекиси водорода);
- избегать длительных тепловых и вертикальных нагрузок (стоя, сидя, в том числе при долгих поездках и перелётах);
- принимать назначенные врачом лекарства и носить компрессионные бинты или трикотаж.
Список литературы
- Cтойко Ю. М., Кириенко А. И., Затевахин И. И. и др. Российские клинические рекомендации по диагностике и лечению хронических заболеваний вен // Флебология. — 2018. — № 3. — С. 146–240.
- Robertson L., Evans C., Fowkes F. Epidemiology of chronic venous disease // Phlebology: The Journal of Venous Disease. — 2008. — № 3. — Р. 103–111. ссылка
- Beebe-Dimmer J., Pfeifer J., Engle J., Schottenfeld D. The Epidemiology of chronic venous insufficiency and varicose veins // Ann Epidemiol. — 2005. — № 3. — Р. 175–184. ссылка
- Rabe E., Puskas A., Scuderi A. et al. Epidemiology of chronic venous disorders in geographically diverse populations: results from the Vein Consult Program // Int. Angiol. — 2012. — № 2. — Р. 105–115.ссылка
- Zolotukhin I., Seliverstov E., Shevtsov Y. et al. Prevalence and risk factors for chronic venous disease in the general russian population // European Journal of Vascular and Endovascular Surgery. — 2017. — № 6. — Р. 752–758. ссылка
- Лишов Д. Е., Бойко Л. В., Золотухин И. А. и др. Ультразвуковое исследование вен нижних конечностей: рекомендации экспертов Ассоциации флебологов России // Флебология. — 2021. — № 4. — С. 318–340.
- Perrin M., Eklof B., Van Rij A. et al. Venous symptoms: the SYM Vein Consensus statement developed under the auspices of the European Venous Forum // Int Angiol. — 2016. — № 4. — Р. 374–398. ссылка
- Wittens C., Davies A. H., Bækgaard N. et al. Editor’s choice — management of chronic venous disease // European Journal of Vascular and Endovascular Surgery. — 2015. — № 6. — Р. 678–737. ссылка
- Kahn S., Shapiro S., Wells P. et al. Compression stockings to prevent post-thrombotic syndrome: a randomised placebo-controlled trial // The Lancet. — 2014. — № 9920. — Р. 880–888. ссылка
- Appelen D., Van Loo E., Prins M. et al. Compression therapy for prevention of post-thrombotic syndrome // Cochrane Database of Systematic Reviews. — 2017. — № 9. ссылка
- Andreozzi G., Bignamini A., Davì G. et al. Sulodexide for the prevention of recurrent venous thromboembolism: the SURVET study: a multicenter, randomized, doubleblind, placebo controlled trial // Circulation. — 2015. — № 20. — Р. 1891–1897. ссылка
- Jull A., Arroll B., Parag V., Waters J. Pentoxifylline for treating venous leg ulcers // Cochrane Database of Systematic Reviews. — 2012. — № 12. ссылка
Факторы риска посттромботической болезни
Можно выделить следующие группы факторов, влияющих на развитие посттромботической болезни:
- Индивидуальные особенности организма:
- Генетическая предрасположенность: Наследственность играет весомую роль в развитии болезни, так как наличие родственников с венозными заболеваниями увеличивает вероятность возникновения посттромботического состояния.
- Возраст: С возрастом риск развития патологии растет из-за снижения эластичности венозных сосудов и ухудшения общего состояния организма.
- Пол: Женщины подвержены высокому риску ввиду гормональных изменений, беременности и приема контрацептивов.
- Образ жизни:
- Ожирение: Лишний вес оказывает дополнительное давление на венозную систему, что увеличивает вероятность формирования тромбов и последующих осложнений.
- Малоподвижность: Низкий уровень физической активности приводит к застою крови в нижних конечностях, создавая благоприятные условия для образования тромбообразующих масс.
- Курение: Привычка к курению отрицательно воздействует на сосудистую систему, утяжеляя кровообращение и способствуя развитию тромботического состояния.
- Заболевания и медицинские состояния:
- Предшествующие тромбозы: Пациенты, ранее перенесшие венозные тромбозы, находятся в группе повышенного риска развития посттромботической болезни.
- Заболевания сердечно-сосудистой системы: Наличие таких патологий, как варикозное расширение вен, хроническая сердечная недостаточность или артериальная гипертензия способствуют формированию тромбов.
- Онкологические заболевания: Рак увеличивает вероятность тромбообразования вследствие изменений в системе свертывания крови.
- Лекарственные препараты:
- Гормональная терапия: Использование гормональных препаратов, таких как эстроген-содержащие контрацептивы или заместительная гормональная терапия, могут повышать риск развития тромбозов.
- Некоторые виды химиотерапии: Лечение онкологических заболеваний порой приводит к повышению свертываемости крови.
Понимание и учет этих факторов риска играет важную роль в профилактике и своевременном лечении посттромботической болезни. Ранняя диагностика и изменение образа жизни могут существенно снизить вероятность возникновения этого комплексного заболевания.
Видео по теме:
Вопрос-ответ:
Что такое посттромботическая болезнь и каковы её основные симптомы?
Посттромботическая болезнь, также известная как посттромбофлебитический синдром, развивается после перенесенного тромбоза глубоких вен. Основные симптомы включают хроническую боль, отек и ощущение тяжести в пораженной конечности. Также может наблюдаться изменение цвета и температуры кожи, язвы на коже и варикозное расширение вен. Все эти симптомы связаны с нарушением кровообращения и повреждением венозных клапанов.
Какие методы диагностики используются для выявления посттромботической болезни?
Диагностика посттромботической болезни обычно начинается с осмотра и оценки симптомов пациента. Основные методы включают ультразвуковое допплеровское исследование, которое помогает визуализировать кровоток в венах и выявить наличие сужений или тромбов. В некоторых случаях может понадобиться проведение флебографии, МРТ или КТ-ангиографии для более детального изучения состояния вен.
Можно ли полностью вылечить посттромботическую болезнь и какие существуют методы лечения?
Полностью вылечить посттромботическую болезнь невозможно, но современное лечение позволяет значительно улучшить качество жизни пациента и снизить выраженность симптомов. Основные методы лечения включают медикаментозную терапию, компрессионное лечение с использованием эластичных бинтов или чулок, физиотерапевтические процедуры и хирургическое вмешательство в тяжелых случаях. Важно также вести здоровый образ жизни и следить за весом, чтобы уменьшить нагрузку на вены.
Какова роль компрессионной терапии при посттромботической болезни?
Компрессионная терапия играет ключевую роль в лечении посттромботической болезни. Она способствует улучшению венозного кровообращения, снижает отек и предотвращает развитие осложнений. Обычно используются эластичные компрессионные чулки или бинты, которые необходимо носить ежедневно. Степень компрессии подбирается индивидуально врачом в зависимости от степени выраженности заболевания. Регулярное использование компрессионных изделий помогает уменьшить выраженность симптомов и улучшить качество жизни пациента.