Истинная полицитемия (Polycythemia vera) — это болезнь костного мозга, при которой аномально увеличивается количество форменных элементов крови: эритроцитов, тромбоцитов и лейкоцитов. У заболевания онкологическая природа, оно возникает из-за генной мутации, причина которой неизвестна.
Термин «полицитемия» в переводе с греческого означает: «поли» — много, «цито» — клетка, «емия» — кровь, т. е. много клеток в крови.
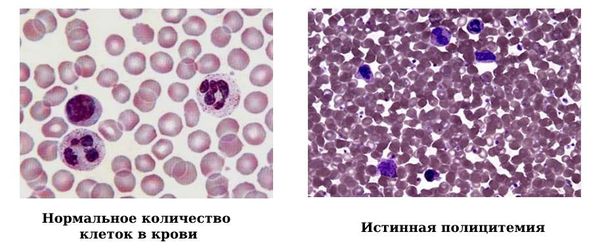
Нормальное количество клеток в крови и истинная полицитемия
Истинную полицитемию (ИП) впервые описал французский врач Луи Анри Вакез в 1892 году, поэтому её ещё называют болезнью Вакеза . В 1951 году гематолог Уильям Дамешек включил ИП в свою концептуальную классификацию хронических миелопролиферативных заболеваний, которые сейчас называются миелопролиферативными новообразованиями (МПН). Кроме ИП в эту классификацию он включил эссенциальную тромбоцитемию (ЭТ) и первичный миелофиброз (ПМФ) . До сих пор эта «троица» неразрывна в пересмотрах различных классификаций болезней и составляет бóльшую часть всех случаев классических хронических Ph-негативных (без филадельфийской хромосомы) МПН .
Распространённость истинной полицитемии
В европейских странах заболеваемость ИП колеблется от 0,4 до 2,8 случаев на 100 000 человек в год. Мужчины болеют чаще, чем женщины. Средний возраст на момент диагностики составляет 60 лет, но есть данные, что примерно 20–25 % пациентов моложе 40 лет . Согласно другому источнику, пациенты младше 40 лет составляют 12 %, в возрасте 41–60 лет — 34 %, старше 60 — 54 % .
Причины истинной полицитемии
ИП возникает в костном мозге — мягком губчатом материале в центре костей. Здесь «растут» новые клетки крови: эритроциты, тромбоциты и лейкоциты. Все они развиваются из стволовых клеток крови.
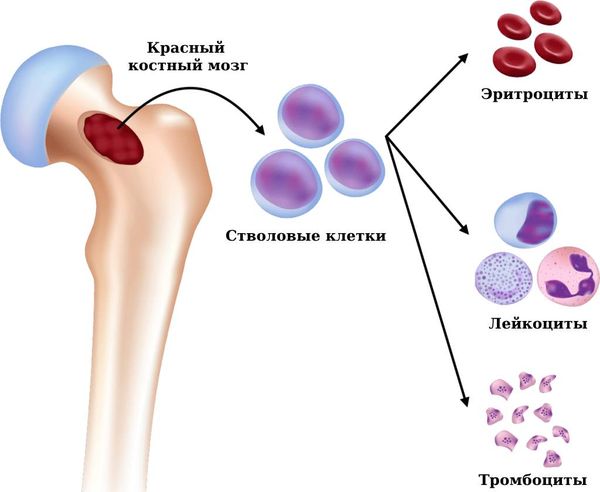
Красный костный мозг производит клетки крови
Считается, что ИП начинается, когда происходит сбой в работе одного гена в единственной стволовой клетке костного мозга. Мутировавший ген даёт стволовой клетке инструкцию непрерывно воспроизводить себя. Все воспроизведённые клетки также продолжают делиться до тех пор, пока аномальные клетки в костном мозге не вытеснят нормальные. Получается, что из одной стволовой клетки образуется клон и все опухолевые клетки имеют одну мутацию, наследованную от первой «неправильной» клетки. Именно поэтому онкологические заболевания называют клональными.
Более чем у 95 % пациентов выявляется мутация в гене под названием JAK2 . Чаще всего эта мутация возникает в какой-то период жизни по неизвестной причине. Но известны случаи, когда мутация передавалась по наследству и ИП развивалась у нескольких поколений в семье .
Иногда полицитимией называют изолированный доброкачественный или реактивный эритроцитоз — повышение количества эритроцитов в крови, не связанное с мутацией в стволовой клетке крови. Однако это неверно, ведь термин «полицитемия» подразумевает увеличение количества всех форменных элементов крови.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы полицитемии
При ИП в костном мозге вырабатывается большое количество клеток крови:
- эритроцитов (RBC) — красных кровяных телец, которые доставляют кислород к тканям;
- тромбоцитов (PLT) — «пластинок», которые питают сосудистую стенку и останавливают кровотечения;
- лейкоцитов (WBC) — белых кровяных клеток, которые борются с инфекцией.
Избыток эритроцитов делает кровь вязкой и вызывает плеторический синдром (от слова «плетора» — полнокровие). Симптомы обычно развиваются медленно или вообще не появляются. Они часто начинаются с расплывчатых жалоб, характерных для многих расстройств: головокружения, звона в ушах, головных болей, ухудшения зрения, кожного зуда, приступов стенокардии . Плеторический синдром может проявляться артериальной гипертензией, именно эту болезнь чаще всего (в 70,6 % случаев) диагностируют перед установкой диагноза «истинная полицитемия» .
Со временем могут развиться некоторые более характерные симптомы:
- чрезмерная потливость, особенно ночью;
- одышка, чаще в положении лёжа;
- кожный зуд, особенно после тёплой ванны или душа;
- покраснение, жар, покалывание или жжение в руках и ногах;
- повышенная кровоточивость: носовые кровотечения, кровоточивость дёсен, лёгкое появление синяков и др.;
- необъяснимая потеря веса.
Если ИП прогрессирует, появляются симптомы:
- Спленомегалии (увеличения селезёнки):
- тупая боль в верхней левой части живота;
- вздутие живота;
- ощущение сытости после приёма небольшого количества пищи.
- Язвенной болезни:
- гнетущая боль в желудке;
- изжога;
- кислотный рефлюкс.
- Подагры:
- болезненное воспаление в суставах;
- скованность при движении в суставах;
- опухший большой палец ноги.
- Мочекаменной болезни:
- боль в пояснице или боку;
- болезненное и частое мочеиспускание.
- Синдрома Бадда — Киари:
- увеличение печени — проявляется вздутием живота и болью в правом подреберье;
- желтуха — вызывает пожелтение склер и кожи;
- асцит — проявляется вздутием живота и отёком.
- Тромбоза глубоких вен (ТГВ):
- отёк и болезненность в руке или ноге;
- покраснение или жар в этом месте;
- расширенные вены на поверхности кожи.
- Лёгочной эмболии (ТЭЛА):
- внезапная боль в груди;
- одышка;
- быстрый сердечный ритм.
Риск тромбообразования и развития таких болезней, как ТГВ, ТЭЛА, синдром Бадда — Киари и других, увеличивается не только из-за вязкости крови. Само по себе носительство мутации гена JAK2, независимо от заболевания, значительно увеличивает риск тромбоэмболических эпизодов по сравнению со случаями МПН, которые вызваны другими генетическими мутациями .
Патогенез полицитемии
Процесс пролиферации (размножения) и дифференцировки (созревания) новых эритроцитов в костном мозге называется эритропоэзом. Одним из ключевых игроков в этом процессе является гормон эритропоэтин, который у взрослых преимущественно вырабатывается в почках и регулирует активность эритропоэза в ответ на клеточную гипоксию (кислородное голодание). То есть связь достаточно простая: снижение насыщения тканей кислородом → сигнал о клеточной гипоксии → выработка эритропоэтина в почках → активация эритропоэза в костном мозге .
Понимание механизма развития всех МПН углубилось после открытия мутации гена JAK2 в 2005 году. В норме эритропоэтин связывается с рецептором на стволовой клетке крови и передаёт в ядро клетки сигнал, что необходимо запустить эритропоэз. Этот сигнал передаётся благодаря последовательной активации разных белков из так называемого сигнального пути JAK-STAT.
В случае с истинной полицитемией (при мутации в гене JAK2) сигнальный путь JAK-STAT активен постоянно, даже если эритропоэтин не связывался с рецептором. В результате ядро стволовой клетки постоянно получает сигнал о необходимости дальнейшего деления.
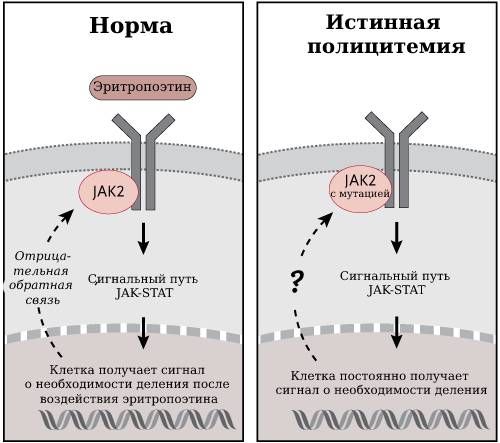
Передача сигнала в норме и при истинной полицитемии [11]
Из-за такой активации образуется клон клеток, несущий в себе мутантный JAK2. Деление этих клеток не замедляется, так как нет механизмов, тормозящих активированный JAK-STAT. В итоге опухоль занимает весь объём костного мозга, вытесняет нормальное кроветворение, истощает резервы губчатого материала костей и делает его непригодным для кроветворения.
Большое количество эритроцитов сгущает кровь, замедляет кровообращение, перегружает селезёнку, которая отвечает за фильтрацию крови от старых клеток. Из-за этого объём селезёнки растёт, развивается спленомегалия, что проявляется различными симптомами.
Классификация и стадии развития полицитемии
Согласно критериям Всемирной организации здравоохранения (ВОЗ) от 2016 года, к МПН относятся следующие заболевания:
- хронический миелоидный лейкоз BCR-ABL1 (Ph-позитивный);
- хронический нейтрофильный лейкоз;
- истинная полицитемия;
- эссенциальная тромбоцитемия;
- первичный миелофиброз;
- хронический эозинофильный лейкоз неспецифицированный;
- МПН неклассифицированное .
Все МПН, кроме хронического миелоидного лейкоза, являются Ph-негативными, т. е. в их генетическом коде нет мутантной Ph-хромосомы (филадельфийской), которая активирует заболевание. Однако болезнь неспроста находится в этом списке, так как является хорошим примером для представления об этой группе заболеваний.
Развитие хронического миелоидного лейкоза принято делить на три стадии:
- Хроническая фаза — опухолевая масса постепенно увеличивается.
- Фаза акселерации — опухоль заполняет всё свободное пространство, нормальное кроветворение угасает, количество клеток крови начинает снижаться.
- Фаза бластного криза, или трансформация в острый лейкоз, — опухолевой массы становится так много, что внутри неё между клетками начинается борьба за выживание. Клетки приобретают другие мутации, поэтому сигнальных путей, по которым в клетку поступает команда о необходимости размножиться, тоже становится больше. В итоге сформировавшаяся опухоль состоит из множества разных клонов клеток и становится абсолютно неуправляемой.
Ph-негативные МПН, к которым относится и истинная полицитемия, протекают медленнее и сопровождаются вторичным воспалением. При этом нормальная ткань костного мозга замещается рубцовой, т. е. развивается миелофиброз и остеосклероз. Это можно сравнить с заводом, на котором стали производить больше продукции, а нанять уборщиков забыли.
Когда достаточное количество костного мозга будет заменено рубцовой тканью, он больше не сможет производить здоровые клетки крови. Это приведёт к анемии — недостатку здоровых эритроцитов. Такое состояние называется пост-ИП миелофиброзом. При этом наблюдаются симптомы интоксикации, например лихорадка и ночная потливость. Эти проявления связаны с секрецией цитокинов (белков, регулирующих воспаление), выходом в периферическую кровь миелоидных предшественников и развитием очагов кроветворения вне костного мозга: в печени, селезёнке и лимфатических узлах.
Все эти процессы неизбежны, но когда именно они произойдут, точно нельзя сказать. Иногда миелофиброз развивается через несколько лет после выявления истинной полицитемии, в других случаях — через 20 и более лет .
Осложнения полицитемии
Самым частым осложнением, которое ухудшает прогноз и качество жизни, является тромбоз и тромбоэмболия. Тромбоз — это формирование в сосудах тромбов (сгустков крови), которые препятствуют нормальному кровотоку. Тромбоэмболия — закупорка сосуда эмболами (оторвавшимися тромбами) .
Тромб может образоваться в любом кровеносном сосуде. Состояние, при котором тромб полностью перекрывает просвет сосуда, называют окклюзионным тромбозом. Если он возникает в глубоких венах рук и ног, развивается хроническая венозная недостаточность и трофические нарушения, связанные с недостатком питания и кислорода (например, язвы). Чаще всего такой тромбоз возникает в венах ног.
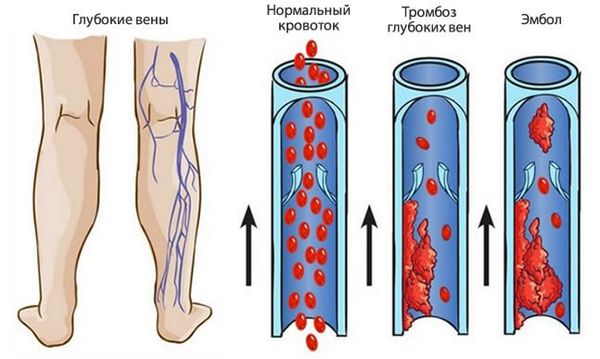
Тромбоз в венах ног
Тромбоз в печёночной вене, (основной вене, идущей из печени), приведёт к печёночной недостаточности и развитию синдрома Бадда — Киари. Тромбоз в воротной вене (вене, идущей в печень) — к портальной гипертензии (повышению кровяного давления в системе вен брюшной полости) и, как следствие, желудочно-кишечному кровотечению из варикозно-расширенных вен пищевода или желудка.
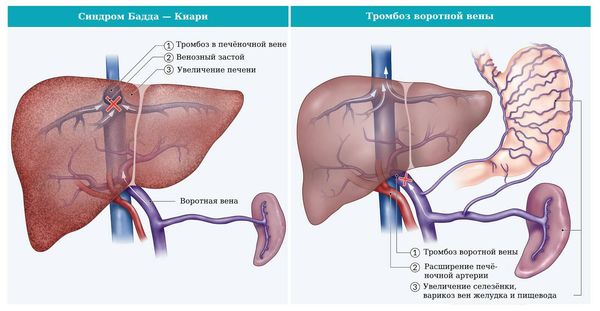
Синдром Бадда — Киари и тромбоз воротной вены [14]
Тромбы могут образоваться и в артериях, тогда участок тела, который питался из этой артерии, будет получать меньше кислорода и питательных веществ. Это проявляется болезненностью, бледностью или посинением. В дальнейшем, если кровоток не восстанавливается, возможно отмирание тканей.
Артериальные тромбозы составляют 60–70 % всех сердечно-сосудистых событий у пациентов с ИП и могут быть опасны для жизни . Сгусток крови, попавший в сердце, может вызвать инфаркт миокарда. Если тромб попадает в мозг, развивается инсульт. Сгусток, застрявший в лёгких (лёгочная эмболия), может вызвать лёгочную гипертензию, ведущую к сердечной недостаточности.
При этом больные с ИП могут быть склонны к кровотечениям. Кровоточивость встречается реже и меньше угрожает жизни. В основном наблюдается у пациентов с очень большим количеством тромбоцитов. Считается, что у таких пациентов снижено количество и функция одного из факторов свёртывания крови — фактора фон Виллебранда. Чаще всего это проявляется кожно-слизистыми кровоизлияниями и желудочно-кишечными кровотечениями .
Большое количество эритроцитов приводит к повышению мочевой кислоты в организме. Это вызывает несколько вторичных состояний: если мочевая кислота накапливается в почках, то возникают камни в почках, если в суставах — развивается подагра. Кроме этого, избыток эритроцитов становится причиной повышения кислотности желудка, что может вызвать язву. Люди с ИП в 3–5 раза чаще других страдают язвенной болезнью .
Диагностика полицитемии
Для постановки диагноза необходимо:
- Уточнить жалобы и анамнез (историю) болезни. На этом этапе врач выясняет, что беспокоит пациента, уточняет, есть ли у него какие-либо хронические заболевания. Документы с информацией об этих болезнях можно показать врачу напрямую или открыть доступ к своей электронной медкарте. После этого доктор проводит осмотр.
- Сделать общий анализ крови (ОАК). В образце крови проверяют: количество эритроцитов и тромбоцитов; количество и тип лейкоцитов; количество гемоглобина (белка, переносящего кислород) в эритроцитах и другие показатели. По данным исследования, проведённого в США, большинству пациентов (89,7 %) диагноз ИП был поставлен после аномального общего анализа крови, где было увеличение всех форменных элементов крови .
Чтобы уточнить диагноз и оценить состояние органов и систем, могут проводиться и другие исследования:
- Биохимическое исследование крови. Образец крови проверяется на количество ЛДГ, мочевой кислоты, холестерина, глюкозы и других веществ.
- Аспирация костного мозга. Это процедура сбора жидкой части костного мозга. В дальнейшем полученный материал исследует врач-морфолог. Аспирация проводится при подозрении на любое системное заболевание крови, так как большинство онкологических заболеваний протекает бессимптомно. Аспирация костного мозга может быть выполнена отдельно, но обычно она сочетается с трепанобиопсией костного мозга.
- Трепанобиопсия костного мозга. Из подвздошной кости извлекают небольшой кусочек кости, иногда образец берут из грудины, но это устаревший метод. Затем патологоанатом просматривает костный мозг и кость под микроскопом, чтобы найти аномальные клетки.
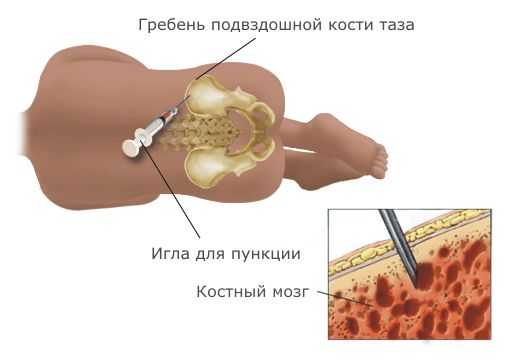
Трепанобиопсия костного мозга
- Цитогенетический анализ. Это лабораторный тест, при котором хромосомы клеток в образце костного мозга или крови проверяются на наличие любых изменений, таких как сломанные, отсутствующие, перестроенные или дополнительные хромосомы. Изменения в определённых хромосомах могут быть признаком опухоли.
- Молекулярно-генетический анализ. Это лабораторный тест, который позволяет на образце костного мозга или в крови найти мутации в генах JAK2.
Согласно рекомендациям ВОЗ от 2016 года, для установления диагноза «истинная полицитемия» необходимо наличие критериев, приведённых в таблице.
Критерии постановки диагноза ИП
| Критерии | Результаты исследований |
|---|---|
| Большие критерии | • Гемоглобин > 165 г/л у мужчин, > 160 г/л у женщин или гематокрит > 49 % у мужчин, > 48 % у женщин. • При биопсии костного мозга — гиперплазия (разрастание) всех ростков костного мозга: лейкоцитарного, эритроцитарного и тромбоцитарного. • Мутация V617F или в 12-м экзоне гена JAK2 |
| Малые критерии | Концентрация эритропоэтина сыворотки ниже референсных значений |
| Для постановки диагноза ИП необходимо наличие всех трёх больших критериев или первого и второго из больших критериев и малого критерия. | |
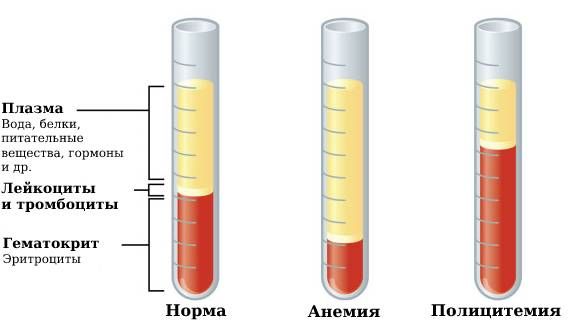
Гематокрит в норме, при анемии и при истинной полицитемии
В ходе диагностики ИП нужно отличить прежде всего от доброкачественных или реактивных эритроцитозов, а также от других системных заболеваний крови.
Лечение полицитемии
Истинная полицитемия является хроническим заболеванием. Единственным методом, который потенциально может полностью вылечить пациента, является аллогенная трансплантация костного мозга от донора, но он применяется только в крайних случаях, когда польза от манипуляции превышает риски. Основная задача врача-гематолога — помочь пациентам справиться с неприятными симптомами и снизить риск осложнений.
Учитывая высокую смертность, связанную с тромботическими событиями у пациентов с ИП, главной целью терапии является их профилактика, в основном путём разжижения крови и подавления тромбообразования . Также лечение направлено на то, чтобы задержать развитие миелофиброза или острого лейкоза/миелодиспластического синдрома (МДС).
В рекомендациях Национальной всеобщей онкологической сети США (National Comprehensive Cancer Network — NССN) от 2022 года, в зависимости от риска осложнений, выделено две группы пациентов:
- низкого риска: возраст < 60 лет, нет тромбоза в анамнезе;
- высокого риска: возраст ≥ 60 лет и/или тромбоз в анамнезе .
Пациентам обеих групп нужно посещать врача-гематолога один раз в 3–6 месяцев или чаще по показаниям. На приёмах доктор будет оценивать качество жизни и следить за симптомами прогрессирования заболевания (тромбозами или кровотечениями). В зависимости от группы риска и особенностей пациента, врач назначит лечение.
Терапия первой линии
У пациентов низкого риска:
- Ацетилсалициловая кислота (81–100 мг/день) — чтобы предотвратить образование тромбов.
- Гемоэксфузии цельной крови (кровопускания) — чтобы поддержать гематокрит на уровне < 45 %, т. е. сделать кровь менее вязкой. При этом удаляется безопасный для здоровья человека объём крови через прокол вены. Процедура такая же, как при сдаче донорской крови.
В некоторых случаях рекомендуется добавить циторедуктивную терапию (гидроксимочевину или пегинтерферон альфа-2а), которая направлена на снижение количества клеток крови, или препарат Ropeginterferon alfa-2b-njft (Besremi). Их могут назначить, если у пациентов:
- есть непереносимость кровопусканий или они требуются слишком часто;
- развилась спленомегалия (увеличение селезёнки);
- зафиксирован прогрессирующий тромбоцитоз (увеличение количества тромбоцитов) и/или лейкоцитоз (увеличение количества лейкоцитов);
- сохраняются такие симптомы заболевания, как зуд, ночная потливость, усталость, несмотря на приём Ацетисалициловой кислоты.
Ropeginterferon alfa-2b-njf — это новый препарат. NCCN допустил его использование, опираясь на доказательства более низкого уровня, но на 2022 год это лекарство не зарегистрировано в РФ.
Пациентам высокого риска кроме Ацетилсалициловой кислоты и кровопусканий также назначается циторедуктивная терапия или Ropeginterferon alfa-2b-njft.
Циторедуктивные препараты имеют большое количество побочных эффектов, но они возникают редко. В любом случае эти лекарства можно принимать только по назначению врача-гематолога.
Терапия второй линии
Если лечение первой линии не помогает, врач может перевести пациента на Руксолитиниб (противоопухолевое средство). Также пациент может поучаствовать в клинических испытаниях новых методов лечения, но в РФ воспользоваться этой возможностью практически невозможно.
Если болезнь прогрессирует до миелофиброза или острого лейкоза, лечение будет проводиться в соответствии с протоколами по этим заболеваниям . Рекомендации основаны на многолетнем опыте лечения и клинических исследованиях, проведённых у больших групп пациентов с этими заболеваниями.
Прогноз. Профилактика
Прогноз зависит от наличия тромбоэмболических событий, а также от развития таких осложнений, как миелофиброз или острый лейкоз. Все эти состояния ухудшают прогноз.
В 2014 году гематолог Аялю Теффери с коллегами провёл первичный анализ данных о выживаемости пациентов с ИП из клиники Майо (США), где большинство наблюдалось всю жизнь. Медиана выживаемости среди пациентов всех возрастов составила 13,7 лет. Это значит, что через 13,7 лет после постановки диагноза половина пациентов остаются живы. Медиана выживаемости для пациентов моложе 60 лет составила 23,8 года .
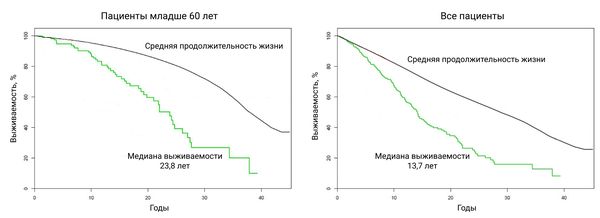
Кривая Каплана — Мейера: медиана выживаемости у пациентов моложе 60 лет и у всех пациентов с ИП [20]
Согласно другому исследованию, медиана выживаемости у пациентов ≤ 40 лет составила 37 лет, в возрасте 41–60 лет — 22 года, у больных старше 60 — 10 лет .
Из этих данных видно, что у молодых пациентов при постоянном наблюдении и правильной терапии выживаемость очень обнадёживающая, поэтому важно вовремя обратиться за помощью. Это позволит доктору выбрать оптимальную тактику и избежать экспериментального лечения (например, таких препаратов, как JAK-ингибиторы), ведь долгосрочные побочные эффекты такого лечения неизвестны .
Список литературы
- Vaquez H. On a special form of cyanosis accompanied by excessive and persistent erythrocytosis // Comp Rend Soc Biol. — 1892. — № 12. — Р. 384–388.
- Dameshek W. Some speculations on the myeloproliferative syndromes // Blood. — 1951. — № 4. — Р. 372–375.ссылка
- Tefferi F. The history of myeloproliferative disorders: before and after Dameshek // Leykemia. — 2008. — № 1. — Р. 3–13.ссылка
- Tefferi A., Pardanani A. Myeloproliferative Neoplasms: A Contemporary Review // JAMA Oncol. — 2015. — № 1. — Р. 97–105. ссылка
- Kelly K., McMahon C., Langabeer S. et al. Congenital JAK2V617F polycythemia vera: where does the genotype-phenotype diversity end? // Blood. — 2008. — № 10. — Р. 4356–4357.ссылка
- Rumi E., Pietra D., Ferretti V. et al. Associazione Italiana per la Ricerca sul Cancro Gruppo Italiano Malattie Mieloproliferative Investigators. JAK2 or CALR mutation status defines subtypes of essential thrombocythemia with substantially different clinical course and outcomes // Blood. — 2014. — № 10. — Р. 1544–1551.ссылка
- Меликян А. Л., Ковригина А. М., Суборцева И. Н. и др. Национальные клинические рекомендации по диагностике и терапии Ph-негативных миелопролиферативных заболеваний (истинная полицитемия, эссенциальная тромбоцитемия, первичный миелофиброз) (редакция 2018 года) // Гематология и трансфузиология. — 2018. — № 3. — С. 275–315.
- Grunwald M. R., Stein B. L., Boccia R. V. et al. Clinical and Disease Characteristics From REVEAL at Time of Enrollment (Baseline): Prospective Observational Study of Patients With Polycythemia Vera in the United States // Clin Lymphoma Myeloma Leuk. — 2018. — № 12. — Р. 788–795. ссылка
- Luque Paz D., Jouanneau-Courville R., Riou J. et al. Leukemic evolution of polycythemia vera and essential thrombocythemia: genomic profiles predict time to transformation // Blood Adv. — 2020. — № 19. — Р. 4887–4897.ссылка
- Haase V. H. Regulation of erythropoiesis by hypoxia-inducible factors // Blood Rev. — 2013. — № 1. — Р. 41–53.ссылка
- Polycythemia Verа // Stepwards. — 2019.
- Arber D. A., Orazi A., Hasserjian R. et al. The 2016 revision to the World Health Organization classification of myeloid neoplasms and acute leukemia // Blood. — 2016. — № 20. — Р. 2391–2405.ссылка
- Torgano G., Mandelli C., Massaro P. et al. Gastroduodenal lesions in polycythaemia vera: frequency and role of Helicobacter pylori // Br J Haematol. — 2002. — № 1. — Р. 198–202.
- AMBOSS. Budd-Chiari syndrome. — 2022.
- Griesshammer M., Kiladjian J. J., Besses C. Thromboembolic events in polycythemia vera // Ann Hematol. — 2019. — № 5. — Р. 1071–1082. ссылка
- Vannucchi A. M. Insights into the pathogenesis and management of thrombosis in polycythemia vera and essential thrombocythemia // Intern Emerg Med. — 2010. — № 3. — Р. 177–184.ссылка
- Landolfi R., Cipriani M. C., Novarese L. Thrombosis and bleeding in polycythemia vera and essential thrombocythemia: pathogenetic mechanisms and prevention // Best Pract Res Clin Haematol. — 2006. — № 3. — Р. 617–633.ссылка
- Руководство для пациентов (NCCN Guidelines for Patients) // Миелопролиферативные новообразования. — 2019. — 70 с.
- NCCN Guidelines. Myeloproliferative Neoplasms Version 3.2022 // JNCCN. — 2022. — Vol. 20, № 9. — 30 р.
- Tefferi A., Guglielmelli P., Larson D. R. et al. Long-term survival and blast transformation in molecularly annotated essential thrombocythemia, polycythemia vera, and myelofibrosis // Blood. — 2014. — № 16. — Р. 2507–2615.ссылка
- Szuber N., Vallapureddy R. R., Penna D. et al. Myeloproliferative neoplasms in the young: Mayo Clinic experience with 361 patients age 40 years or younger // Am J Hematol. — 2018. — № 93. — Р. 1474–1484.ссылка
- Barbui T., Tefferi A., Vannucchi A. M. et al. Philadelphia chromosome-negative classical myeloproliferative neoplasms: revised management recommendations from European LeukemiaNet // Leukemia. — 2018. — № 5. — Р. 1057–1069. ссылка
- Суборцева И. Н., Колошейнова Т. И., Пустовая Е. И. и др. Истинная полицитемия: обзор литературы и собственные данные // Клиническая онкогематология. Фундаментальные исследования и клиническая практика. — 2015. — № 4. — С. 397–412.
История изучения полицитемии
Изучение полицитемии прошло долгий и разнообразный путь, начиная от первых упоминаний в старинных медицинских трактатах и до современных передовых научных исследований. В процессе этого длительного пути исследователи делали важные открытия, которые помогли понять природу и механизмы данного состояния, а также разработать методы его диагностики и лечения.
Первые упоминания о симптомах, схожих с полицитемией, можно найти в трудах древнегреческих и римских врачей. Гиппократ и Гален описывали случаи чрезмерной красноты кожи и других характерных признаков, которые, возможно, были проявлениями этого заболевания. Однако в этих ранних наблюдениях не было точного объяснения причин и механизмов развития приводящих к полицитемии.
С усовершенствованием микроскопии и развитием гематологии в XIX веке стало возможно более тщательное исследование крови. В этот период начались первые научные исследования, которые позволили выделить полицитемию как самостоятельное заболевание. Одним из ключевых моментов стало открытие роли костного мозга, который производит избыточное количество эритроцитов.
В начале XX века, благодаря новым методам лабораторной диагностики, продолжились интенсивные исследования полицитемии. Ученые выявили различные виды заболевания и предложили классификацию, которая активно используется до сих пор. В этот период также были сделаны значительные успехи в понимании генетических и иммунологических факторов, влияющих на развитие полицитемии.
С середины XX века и до настоящего времени исследования продолжают оставаться актуальной областью научного интереса. В последние десятилетия значительное внимание уделяется молекулярной биологии и генетическим аспектам. Благодаря современным технологиям в области секвенирования генома ученым удалось идентифицировать мутации в генах, которые могут предрасполагать к развитию полицитемии.
Таким образом, история изучения полицитемии является ярким примером того, как медицина и наука постоянно развиваются, открывая новые горизонты и давая возможность все глубже понимать сложные механизмы заболеваний. Эти успехи и достижения не только продвигают вперед наше знание о полицитемии, но и открывают новые пути для создания эффективных методов лечения и диагностики.
Иммунологические аспекты полицитемии
Изучение полицитемии включает в себя рассмотрение различных иммунологических характеристик, которые играют значимую роль в развитии и прогрессировании этого заболевания. Важность иммунных механизмов в патогенезе полицитемии объясняется их непосредственным влиянием на гемопоэз и регуляцию иммунного ответа.
Основные механизмы иммунного ответа при полицитемии
Различные элементы иммунной системы вовлечены в процесс развития полицитемии. Рассмотрим ключевые механизмы:
- Регуляция воспалительных процессов
- Активность цитокинов
- Иммунная реакция на аберрантные клетки
Регуляция воспалительных процессов
Воспаление играет важную роль в изменении микроокружения костного мозга, что может способствовать изменению нормального гемопоэза. Повышенные уровни воспалительных медиаторов могут стимулировать аномальный рост эритроцитов.
Активность цитокинов
Цитокины являются ключевыми регуляторами иммунного ответа и гемопоэтических процессов. При полицитемии наблюдается изменение концентрации некоторых цитокинов, что способствует усилению пролиферации эритроцитов и может ускорить прогрессирование заболевания.
Иммунная реакция на аберрантные клетки
Иммунная система способна распознавать и устранять клетки с патологическими изменениями. В условиях полицитемии иммунная система может изменять свою активность, потенциально способствуя развитию не только полицитемии, но и связанных с ней осложнений.
Важность исследования иммунологических аспектов полицитемии
Изучение иммунологических характеристик полицитемии не только помогает понять механизмы патогенеза заболевания, но и открывает перспективы для разработки новых терапевтических стратегий. В этом контексте выделяются два ключевых направления:
- Идентификация иммунологических маркеров для диагностики
- Разработка иммуномодулирующих методов лечения
Идентификация иммунологических маркеров для диагностики
Исследования показывают, что некоторые иммунные маркеры могут быть использованы для точной и ранней диагностики полицитемии. Это, в свою очередь, позволяет вовремя начать целенаправленное лечение и улучшить прогноз для пациентов.
Разработка иммуномодулирующих методов лечения
Усилия по разработке медикаментов, направленных на коррекцию аномальных иммунных реакций, могут значительно повысить эффективность терапии полицитемии и снизить риск развития осложнений.
Таким образом, иммунологические аспекты занимают важное место в современном подходе к диагностике и лечению полицитемии, открывая новые горизонты для клинических исследований и разработки инновационных методов терапии.
Видео по теме:
Вопрос-ответ:
Что такое полицитемия (болезнь Вакеза) и какие механизмы ее развития?
Полицитемия, или болезнь Вакеза, представляет собой миелопролиферативное заболевание, при котором происходит избыточное образование эритроцитов в костном мозге. Основной механизм развития данной патологии связан с мутацией гена JAK2, который отвечает за процесс клеточного деления. Эта мутация провоцирует повышение активности клеток-предшественников эритроцитов, что приводит к их неконтролируемому размножению.
Какие основные симптомы указывает на наличие полицитемии?
Симптомы полицитемии разнообразны и могут включать в себя: покраснение кожи, особенно лица и конечностей, зуд, усиливающийся после контакта с водой, головные боли, головокружение, чувство тяжести или боли в животе из-за увеличения селезенки, нарушения зрения и слуха, повышенное артериальное давление, а также увеличение риска тромбообразования.
Может ли полицитемия привести к другим серьезным заболеваниям?
Да, полицитемия способствует повышению вязкости крови, что увеличивает риск таких осложнений, как тромбозы (образование сгустков крови), инфаркты и инсульты. Кроме того, хроническое увеличение количества эритроцитов может привести к гиперурикемии (повышенному уровню мочевой кислоты), что в свою очередь может вызвать подагру. В некоторых случаях болезнь Вакеза может прогрессировать в более серьезные миелопролиферативные заболевания, такие как миелофиброз или острый миелоидный лейкоз.
Каковы современные методы диагностики полицитемии?
Основные методы диагностики полицитемии включают в себя клинический анализ крови, который выявляет повышенное количество эритроцитов, гемоглобина и гематокрита. Также применяется биохимический анализ крови для определения уровня мочевой кислоты. Важную роль играет молекулярно-генетическое исследование на наличие мутации в гене JAK2. Костно-мозговая биопсия может быть показана для оценки состояния костного мозга и исключения других заболеваний.
Какие методы лечения эффективны при полицитемии?
Лечение полицитемии направлено на снижение избыточного количества эритроцитов и предотвращение осложнений. Основные методы лечения включают в себя: регулярные кровопускания (флеботомии) для уменьшения объема циркулирующей крови и снижения гемоглобина, прием препаратов, снижающих количество эритроцитов (гидроксимочевина), а также антитромбоцитарные препараты для профилактики тромбозов. В некоторых случаях может быть показана интерферонотерапия или использование ингибиторов JAK2. Лечение должно быть индивидуальным и назначаться специалистом, учитывающим все особенности случая.
Какие основные симптомы полицитемии (болезни Вакеза)?
Основными симптомами полицитемии, также известной как болезнь Вакеза, являются повышенное количество красных кровяных клеток, что приводит к утолщению крови и повышенному риску образования тромбов. Пациенты могут ощущать сильную усталость, головные боли, головокружение и зуд, особенно после горячего душа. Кроме того, возможны боли в суставах, чувство тяжести в животе из-за увеличенной селезенки, а также покраснение кожи, особенно лица. Важно обратиться к врачу при появлении таких симптомов для проведения диагностики и корректного лечения.
Какие методы лечения существуют для полицитемии (болезни Вакеза)?
Лечение полицитемии направлено на снижение количества эрироцитов и улучшение кровотока. Одним из наиболее распространенных методов является флеботомия — процедура, при которой из организма удаляется определенное количество крови. Также применяются медикаментозные препараты, такие как гидроксимочевина, для уменьшения продукции кровяных клеток. В отдельных случаях могут быть назначены аспирин для снижения риска тромбозов и препараты, подавляющие костный мозг. Важно также придерживаться здорового образа жизни, контролировать артериальное давление и избегать ситуаций, способствующих образованию тромбов. Периодическое наблюдение у врача-гематолога необходимо для корректировки лечения и предупреждения возможных осложнений.