Лактостаз — это осложнение грудного вскармливания, которое проявляется застоем молока в протоках молочных желёз.
Застой молока в протоках молочных желёз
Согласно Всемирной организации здравоохранения (ВОЗ), грудное вскармливание является самым лучшим способом обеспечить детей раннего возраста питательными веществами, которые необходимы для их здорового роста и развития . Большинство специалистов также придерживаются мнения, что новорождённый должен питаться грудным молоком. Однако во время лактации могут возникнуть различные нарушения в работе молочной железы, которые влияют не только на здоровье женщины и объём выделяемого молока, но и на здоровье ребёнка (недостаточная прибавка в весе, отказ от груди). Если женщина не была информирована об этих заболеваниях заранее, то их возникновение может привести к стрессу и отказу от кормления грудью.
Чаще всего кормящие женщины при обращении к врачу жалуются на чувство распирания и тяжести в молочных железах во время кормления грудью. Это и есть явления лактостаза — состояния, при котором в молочной железе образуется избыток молока и нарушается его полноценный отток.
Частота появления лактостаза не зависит от социального уровня женщин. В изученной литературе нет данных об особенностях строения молочных желёз и особенностях лактации, которые бы повышали риск развития лактостаза. Скорее всего частота возникновения этого состояния зависит от возраста. В странах с высоким уровнем жизни женщины обычно отсрочивают появление ребёнка. По данным сайта статистики России, в 2018 году возраст женщин во время рождения первого ребёнка в нашей стране колеблется следующим образом :
- до 25 лет рожают около 20,6 % женщин;
- от 25 до 29 лет — 31,4 %;
- от 30 до 34 лет — 30,1 %;
- от 35 до 39 лет — 14,4 %;
- от 40 лет и старше — 3,2 %.
За последнее время возраст первородящих сдвинулся в старшую возрастную группу. А чем больше возраст матери, тем выше риски патологических последствий для её здоровья и здоровья ребёнка. Соответственно, и частота лактостаза увеличивается у женщин более старшего возраста.
Причины заболевания
Причин развития лактостаза множество. Нагрубание молочных желёз может происходить за счёт внутренних (эндогенных) или внешних (экзогенных) причин .
1. Внутренние причины:
- Несоответствие физиологической активности железистой ткани и молочных ходов (особенно после первых родов).
- Переизбыток молока. Это может быть связано с периодом становления лактации, первым пребыванием молока, природной особенностью женщины, гормональными нарушениями, в том числе нестабильной выработкой окситоцина.
2. Внешние причины:
- Неправильное прикладывание к груди. Основное действие мамы с начала кормлений — научить ребёнка правильно брать грудь. Если ребёнок неправильно приложен к груди, он плохо отсасывает грудное молоко. Из-за этого молоко застаивается, молочные железы нагрубают и развивается лактостаз.
- Редкие опорожнения железы или редкие кормления (реже чем через 3-4 часа).
- Тесная, неудобная, сдавливающая молочные железы одежда.
- Грубое, агрессивное сцеживание молока (грубые усилия при сцеживании, неаккуратные болезненные нажатия на сосок).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы лактостаза
В первые дни после рождения ребёнок получает молозиво, в котором много белков, жиров, минеральных веществ, но мало углеводов — именно с таким продуктом легче справляться системе пищеварения новорождённого. Через 4-5 дней грудные железы начинают вырабатывать так называемое “переходное молоко” — его будет больше, чем молозива. В составе такого молока меньше белков, но больше жиров. “Зрелое” молоко появляется с 15-го дня, его состав зависит от того, что ест женщина и как часто прикладывает младенца к груди.
Симптомов лактостаза немного, но они весьма характерны. Сначала общее состояние женщины остаётся удовлетворительным, однако ситуация может быстро ухудшиться. Первое, на что обращает внимание женщина, это острое начало. Иногда мамы с точностью до минуты могут сказать, когда появились первые симптомы. Как правило, лактостаз проявляется на 3-4 сутки после родов и чаще у женщин, которые отказались от грудного вскармливания, или у тех, кто плохо сцеживает грудное молоко .
Когда происходит прилив молока, женщина ощущает лёгкое распирание и покалывание в груди, небольшой дискомфорт, чувство тугой молочной железы. Когда начинается лактостаз, этот дискомфорт сменяется неприятными болезненными ощущениями, в какой-то области на коже груди может появиться покраснение. Покраснение кожи при лактостазе обычно связано не с воспалительными явлениями, а с механическим повреждением кожи молочной железы пальцами при грубом сцеживании . Грудь становится горячей на ощупь. Чаще поражаются обе молочные железы . Пальпируются плотные увеличенные дольки. Это показатель того, что именно здесь молока накапливается больше, чем нужно.

Покраснение молочной железы
Может появиться гиперчувствительность сосков. В этом случае прикладывание к груди слишком болезненно, поэтому иногда женщины пытаются сцедить молоко с помощью молокоотсоса.
Может повышаться температура тела. Если она поднимается выше 38,5 °C, при этом женщина испытывает сильную боль в области молочных желёз, то не нужно заниматься самолечением, необходимо обратиться к специалисту, чтобы не допустить развития воспаления. Если лактостаз не купируется в течение 3-5 суток, в молочных протоках начинается воспалительный процесс, развивается лактационный мастит .
Патогенез лактостаза
Механизм лактации
Чтобы понять, как развивается лактостаз, сначала разберём механизм лактации. Молочная железа готовится к лактации все 9 месяцев беременности. За счёт действия половых гормонов она увеличивается в размерах: формируются альвеолы (основные функциональные единицы молочных желёз), молочные протоки и синусы.
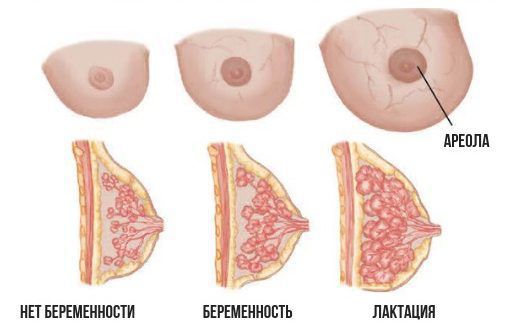
Изменение молочных желёз при беременности и во время лактации
В альвеолах появляется большое количество лактоцитов — клеток, которые выделяют молоко. В молочной железе в большом количестве накапливаются рецепторы пролактина — основного гормона, который обеспечивает лактацию. Но в процессе беременности рецепторы пролактина заблокированы плацентарными стероидами (в первую очередь прогестероном, а также эстрогенами) — гормонами, которые вырабатывает плацента. Поэтому лактации во время беременности быть не может.
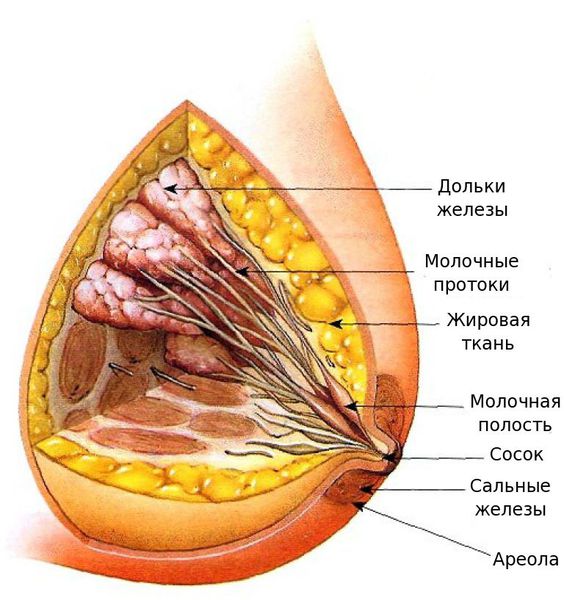
Строение молочной железы
Механизм лактостаза
В третьем периоде родов, когда происходит рождение плаценты, уровень плацентарных стероидов резко снижается. Рецепторы к пролактину освобождаются, и в ответ на прикладывание ребёнка к груди в передней доле гипофиза (главного органа эндокринной системы) начинает вырабатываться пролактин. Пролактин активизирует лактоциты к образованию молока в альвеолы.
Одновременно с пролактином в задней доле гипофиза синтезируется гормон окситоцин. Именно окситоцин влияет на мышечные клетки вокруг альвеол (миоэпителиоциты) и заставляет их сокращаться . Таким образом, молоко секретируется, а мышечные клетки сокращаются и выделяют молоко наружу через выводные протоки.
Первичный (физиологический) лактостаз возникает в первые сутки после родов, то есть в период формирования функции лактации. Это гормональная дисфункция молочной железы, которая выражается в недостатке прогестерона. Во время беременности плацента вырабатывает прогестерон, и он блокирует действие пролактина и эстрогена. После родов уровень прогестерона резко снижается, в связи с этим повышается уровень пролактина, который стимулирует лактопоэз (процесс поддержания лактации) и накопление молока в альвеолах.
В то же время возникает избыток эстрогенов, что вызывает отёк тканей и сдавление протоков молочной железы. Ситуация ухудшается у женщин, которые не прикладывают ребёнка к груди в первые сутки после родов. Так как не происходит раздражения области сосков, секреция окситоцина снижается, миоэпителиоциты не сокращаются, в результате молоко не поступает в выводные протоки и остаётся в альвеолах. И даже если бы молоко попадало в протоки, оно бы не выводилось, так как все протоки сдавлены отёчной тканью молочной железы. Отсюда и клиника первичного лактостаза — нагрубание молочных желёз, чувство её “окаменения”, распирания и боли.
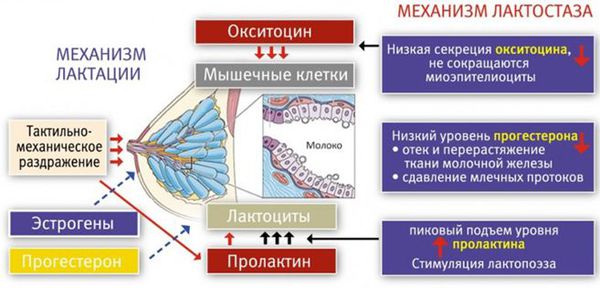
Механизм лактации и лактостаза
Вторичный (патологический) лактостаз — это именно застой молока в какой-то одной или нескольких долях молочной железы. При этом происходит закупорка протока, молоко не может выходить из этой доли.
Вторичный лактостаз является обязательным симптомом воспаления. У одних женщин он сильно выражен, у других никак не проявляется и диагностируется лишь при проведении ультразвукового исследования молочных желёз. Но всегда лактостаз способствует усилению и распространению инфекции.
Таким образом, первичный и вторичный лактостаз — это разные явления. Если первичный лактостаз возникает сразу после родов и характеризуется отёком молочной железы, то вторичный — это закупорка протока и застой молока.
Классификация и стадии развития лактостаза
Как уже было отмечено, различают первичный и вторичный лактостаз.
1. Первичный лактостаз. Возникает в начале становления лактопоэза в первые сутки (обычно на 3-5) после родов. Ассоциирован с выраженным отёком молочной железы. Это связано с резким снижением уровня прогестерона после рождения последа. Когда женщина начинает сцеживать такую молочную железу, то молока почти нет.
2. Вторичный лактостаз. Возникает через неделю или месяцы после родов в результате несоответствия молокопродукции и молокоотдачи. Основная причина — нарушение техники грудного вскармливания: чрезмерное сцеживания, что вызывает избыточную выработку молока; недостаточное опорожнение молочных желёз при сцеживании или кормлении; неправильная техника прикладывания ребёнка к груди.
Вторичный лактостаз рассматривают как премастит. Заслуженный деятель науки, профессор Ванина Лидия Васильевна, заведующая кафедрой 1-го Московского медицинского института с соавторами еще в 1973 году предлагала рассматривать вторичный лактостаз как субклиническую стадию мастита . Этот термин используется и сейчас. Субклинический мастит характеризуется невыраженностью, а иногда и отсутствием отдельных симптомов, несоответствием между клиническими проявлениями и истинной тяжестью процесса. Такое кажущееся благополучие затрудняет своевременную диагностику и обусловливает недостаточность терапевтических мероприятий .
Осложнения лактостаза
Самое частое осложнение лактостаза — неинфекционный мастит. Это более сложная форма лактостаза: симптомы похожи, но они выражены сильнее. Самочувствие женщины ухудшается, температура тела от 38 °C и выше, боль в области уплотнения усиливается, может ощущаться при ходьбе и при изменении положения тела. Границу между таким маститом и лактостазом иногда бывает сложно определить . Ведь часто оба состояния начинаются остро с повышения температуры тела и болей в молочной железе. Но всё же существуют отдельные критерии, такие как время начала заболевания (3-4 сутки при лактостазе, 5-8 сутки при мастите), поражение одной (при мастите) или двух (при лактостазе) молочных желёз. Кроме того, при мастите болевой синдром, уплотнение, покраснение и повышение температуры в молочной железе выражены сильнее .
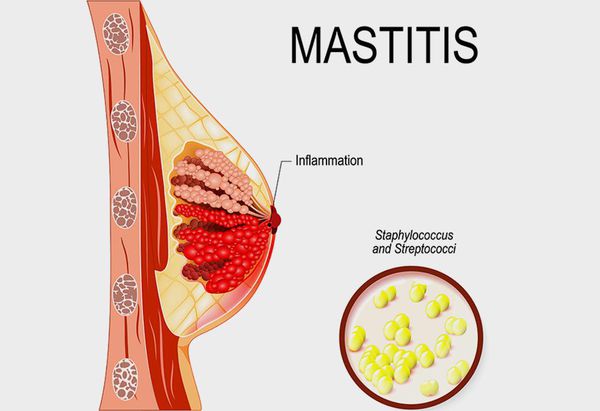
Лактационный мастит
Если в течение двух дней от начала лечения состояние не улучшается и симптомы остаются тяжёлыми, возможно прогрессирование воспалительного процесса. И тогда неинфекционный мастит переходит в инфекционный. Причинами инфекционного мастита могут быть трещины на соске, так как через них инфекция попадает в организм. Мастит также может быть осложнением после инфекционных заболеваний (например, ОРВИ, ангины). В таких случаях лучше всего обратиться за помощью к специалистам. Они определят стадию заболевания и дадут точные рекомендации для решения проблемы.
Диагностика лактостаза
Диагноз лактостаза можно поставить на основании следующих данных:
- Жалоб пациентки. В самом начале своего развития лактостаз не вызывает ни повышения температуры тела, ни ухудшения общего самочувствия женщины. В течение следующих 12‐24 часов возможно повышение температуры до 38‐38,5 °С, кратковременное преходящее покраснение кожи в области застоя молока, выраженный болевой синдром .
- Данных анамнеза. Острое начало заболевания на 3-4 сутки после рождения ребёнка. Чаще развивается у некормящих женщин.
- Данных осмотра молочных желёз. При осмотре обращает на себя внимание увеличение молочных желёз. Они плотные, горячие, болезненные при пальпации. Как правило, происходит поражение обеих молочных желёз.
- Лабораторных исследований: показатели клинического анализа крови в пределах нормы.
- Инструментальных методов исследования:
- контактная термометрия: выявляет повышение локальной температуры в молочной железе;
- УЗИ молочных желёз: в случае мастита определяет наличие воспалительного отёка (повышенного содержания жидкости в молочной железе).
Дифференциальная диагностика
Дифференциальную диагностику проводят с лактационным маститом. У обоих состояний острое начало с повышением температуры тела и болями в молочной железе.
| Признак | Лактостаз | Мастит |
|---|---|---|
| Начало заболевания | Заболевание начинается остро, на 3-4 сутки после родов. Чаще развивается у женщин, которые не кормят грудью и не сцеживают молоко. | Заболевание начинается остро, на 5-8 сутки после родов на фоне выраженного лактостаза или на 2-4 неделе у кормящих женщин. |
| Клиника | – боль – чувство тяжести в молочных железах – уплотнение, покраснение и повышение температуры обеих молочных желез | – боль – уплотнение, покраснение и повышение – температуры в одной молочной железе |
| Особенности сцеживания молочных желёз | Затруднённое и резко болезненное сцеживание обеих молочных желёз | Затруднённое и болезненное сцеживание одной молочной железы |
Лечение лактостаза
Важным моментом в лечении лактостаза является психологическая поддержка матери, настрой её на продолжение лактации и эффективное выведение грудного молока . Если на протяжении беременности и после родов женщина настроена кормить грудью и с радостью ожидает этого, первоначальные трудности она встретит с пониманием и терпением. Правильное и своевременно начатое лечение обеспечивает не только устранение застоя молока, но и профилактику лактационного мастита.
Если лактостаз невыраженный, самое лучшее лечение — это грудное вскармливание.
Лечение первичного лактостаза
При первичном лактостазе рекомендуется активное опорожнение молочных желёз любыми способами: длительное и частое прикладывание ребёнка к груди, сцеживание молока вне кормления. Но часто это бывает невозможно из-за тяжелейшего лактостаза, когда грудь напряжённая, плотная, как будто каменная. Ребёнок не может приложиться к такой груди. Сцедить молоко женщине тоже очень тяжело, так как даже прикосновение к молочным железам вызывает нестерпимую боль.
Зная, что застой молока может привести к развитию мастита, около 10 лет назад врачи проводили активную тактику — грубое сцеживание молочных желёз, особенно руками опытных акушерок. Однако проблему тяжёлого лактостаза можно решить и по-другому. Существует двухэтапный подход лечения первичного лактостаза. Сначала купируется гормональный дисбаланс молочных желёз, а затем либо сцеживают молоко, либо переходят к грудному вскармливанию.
Первую схему предложил профессор Гуртовой Б. Л. еще в 1972 году:
- Торможение (не подавление) лактации: препараты бромкриптина (Парлодел) по 2,5 мг 2-3 раза в сутки в течение 1-2 дней. Не стоит бояться, что после приёма этого препарата пропадёт молоко. При такой длительности приёма он лишь тормозит лактацию, т. е. искусственно снижает интенсивность процессов молокообразования и молокоотдачи. В то время как подавление лактации — это полное прекращение указанных процессов . Для подавления лактации препарат нужно принимать в течение 14-21 дня
- “Покой” молочных желёз 1-2 дня.
- Обильное питьё (до 2-х литров в сутки). На период торможения лактации не следует ограничивать потребление жидкости, так как большое количество жидкости, вопреки прежним представлениям, замедляет выработку пролактина и снижает лактопоэз .
Когда нагрубание молочных желёз пройдёт, можно прикладывать ребёнка к груди и сцеживать молоко. Стоит обратить внимание на важный момент: при лактостазе сцеживание до “последней капли” не только недостижимо, но и вредно. Как следует из практического опыта, сцеживание необходимо проводить до чувства комфорта .
Вторую схему с использованием трансдермального (чрескожного) прогестерона предложила профессор Пустотина О. А. в 2006 году. Необходимо 1 раз нанести на молочные железы гель, содержащий прогестерон. Когда гормон попадает в ткани молочной железы, с одной стороны, он блокирует рецепторы пролактина и снижает лактопоэз, а с другой — блокирует рецепторы эстрогенов. За счёт этого улучшается всасывание жидкости из ткани и уменьшается сдавление молочных протоков. Через 15-20 минут боль уменьшается, проходит нагрубание молочных желёз. Это позволяет уже через 30 минут приступить к сцеживанию, а через час приложить ребёнка к груди, к этому времени весь препарат уйдёт из ткани молочной железы.
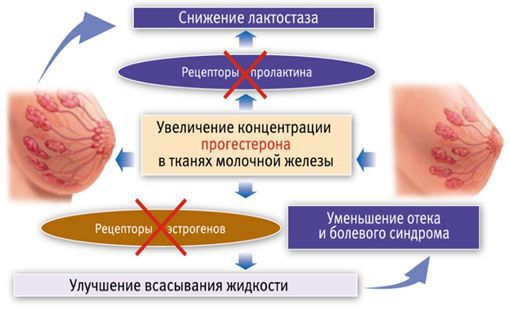
Действие геля с прогестероном
Трансдермальное применение препарата обеспечивает высокую концентрацию прогестерона в определённой зоне, при этом он не оказывает системного действия (на весь организм) и не имеет побочных эффектов .
Лечение вторичного лактостаза
При вторичном лактостазе рекомендуется активное опорожнение молочных желёз любыми способами: более частое прикладывание ребёнка к груди или дополнительное сцеживание.
Прогноз. Профилактика
Прогноз
Лечение лактостаза у кормящих женщин не составляет труда. При соблюдении всех рекомендаций состояние женщины нормализуется примерно через 5 дней.
Профилактика
В основу профилактики входит несколько простых правил:
- Совместное пребывание матери и ребёнка после родов.
- Раннее прикладывание ребёнка к груди.
- Свободное вскармливание (вскармливание по требованию). В первые недели жизни ребёнка обычно прикладывают к груди каждые 2-3 часа .
- Ранняя выписка из родильного дома;
- Оптимальный режим труда и отдыха: женщине не следует подвергать себя большой физической нагрузке.
- Благоприятный эмоциональный фон: избегать стрессовых ситуаций;
- Соблюдение гигиены: следить за чистотой тела, рук, половых органов, молочных желёз.
- Ношение специализированного хлопчатобумажного нижнего белья, особенно стоит обратить внимание на бюстгальтеры для кормящих мам.
- Кормление ребёнка в разных позах: сидя, лежа, из-под руки .
Позы для кормления
Очень важно правильно прикладывать ребёнка к груди:
- Голова младенца должна быть немного откинута, шея разогнута, подбородок прижат к груди матери, чтобы сосок достигал нёба. Если шея будет согнута, грудь матери закроет ребёнку нос, а сосок упрётся в нижнюю челюсть и язык.
- Ребёнок должен лежать лицом и грудью к груди матери. При этом женщине нужно поддерживать спину младенца на уровне плеч. Не следует давить на затылок, чтобы голова оставалась запрокинутой .
Правильное прикладывание ребёнка к груди
Список литературы
- Айламазян Э. К. Акушерство: учебник / Э. К. Айламазян [и др.]. — 10-е изд., перераб. и доп. — М.: ГЭОТАР-Медиа, 2019. — 768 с.: ил.
- Акушерство: национальное руководство / Под ред. Э. К. Айламазяна, В. И. Кулакова, В. Е. Радзинского, Г. М. Савельевой. — М.: ГЭОТАР-Медиа, 2013. — 1200 с.
- Барабаш Н. А., Станкевич С. С. Профилактика заболеваний молочной железы во время лактации: Методическое пособие. — Томск: Офсет Центр, 2016 — 20 с.
- Ванина Л. В., Чумак Т. Диагностика и терапия субклинической стадии лактационного мастита // Акуш, и гинек. — 1973. — № 3. — с. 48.
- Вальман Б., Томас Р. Первый год жизни ребенка / пер. с англ. М.: Издательство БИНОМ, 2006. — 152 с., ил.
- Гуртовой Б. Л., Кулаков В. И., Воропаева С. Д. Применение антибиотиков в акушерстве и гинекологии. — М: Триада-Х, 2004, — 176 с.
- Гусейнов А. З., Истомин Д. А., Гусейнов Т. А. Основы маммологии. СПб-Тула: ТулГУ, 2014. — 240 с.
- Гусейнов А. З., Милькевич И. Н., Гусейнов Т. А. Патогенетические особенности развития и терапии лактостаза в различные периоды грудного вскармливания // Вестник новых медициснких технологий. — 2014. — №1. — С. 2‐107.
- Гусейнов А. З., Милькевич И. Н., Гусейнов Т. А. Современные подходы к лечению лактостаза. Вестник новых медицинских технологий. — 2014 — Т. 21, № 4 — С. 76.
- Захарова И. Н., Кучина А. Е., Бережная И. В., Санникова Т. Н. Мастит и/или лактостаз? // Медицинский совет. — 2019. — № 11.
- Лактационный мастит и лактостаз. Клинические протоколы МЗ РК — 2018.
- Мурашко А. В., Драгун И. Е, Коноводова Е. Н. Послеродовой мастит // Лечащий врач. — 2007. — № 4 — С. 59-62.
- Пустотина О. А. Грудное вскармливание — проблемы и решения // Ульяновский медико-биологический журнал. — 2011. — № 4.
- Пустотина О. А. Лактостаз: тактические контраверсии // Здоровье женщины. — 2013. — № 10 (86). — С. 74-78.
- Пустотина О. А., Павлютенкова Ю. А. Лактацтонный мастит и лактостаз // Российский вестник акушера-гинеколога. — 2007. — № 2.
- Руководство по амбулаторно‐поликлинической помощи в акушерстве и гинекологии // Нац. Проект “Здоровье”. — М.: Гэотар‐медиа, 2006. — С. 840–846.
- Демографический ежегодник России. 2019: Стат.сб. / Росстат. — M., 2019. — 252 c.
- Чернуха Е. А. Нормальный и патологический послеродовый период: руководство для врачей. — М.: ГЕОТАР-МЕД, 2006, — 272 с.
- Яковлев Я. Я. Лактостаз и лактационный мастит в практике педиатра / Я. Я. Яковлев, Ф. К. Манеров // Сибирское медицинское обозрение. — 2015. — № 2 (92).
- Fructus agni casti and bromocriptine for treatinent of hyperprolactinemia and mastalgia / KiIicdag Е. В. [et al.] // Intl. J. Gyn&Ob. — 2004. — Vol. 85. — P. 292-293.
- Lamers Y. Folate recommendations for pregnancy, lactation, and infancy // Ann. Nutr. Metab. — 2011. — Vol. 59(1). — P. 32-37.ссылка
- Mastitis. Causes and Management / World Health Organization. — Geneva: WHO, 2000 — 46 p. ссылка
- Грудное вскармливание // ВОЗ. [Электронный ресурс]. Дата обращения: 18.07.2022. ссылка
Факторы риска развития лактостаза
Одним из основных аспектов, влияющих на риск возникновения лактостаза, является неправильное положение ребенка при кормлении. Если малыш не захватывает грудь правильно, это может затруднять поток молока, что впоследствии приводит к его застою. Правильная техника кормления играет ключевую роль в профилактике этого состояния.
Еще одним значимым фактором является стресс и усталость матери. Эти состояния могут негативно сказываться на способности организма эффективно вырабатывать и выделять молоко. Важно, чтобы мама получала достаточное количество отдыха и поддержки, чтобы минимизировать влияние этих негативных факторов.
Нельзя не упомянуть и о носители тесной одежды или бюстгальтеров, которые могут чрезмерно сдавливать молочные железы, нарушая отток молока и способствуя его застою. Рекомендуется выбирать свободную и удобную одежду, особенно в период лактации.
Важным моментом является и неправильный график кормлений. Если кормления происходят нерегулярно или слишком редко, это может приводить к переполнению груди и возникновению лактостаза. Регулярное кормление по требованию ребенка помогает поддерживать правильный отток молока.
Также на развитие лактостаза могут влиять заболевания молочных желез, такие как мастит или инфекционные поражения. Важно своевременно диагностировать и лечить любые проблемы, связанные с грудью, чтобы предотвратить усиление данного состояния.
Еще одним из возможных факторов является избыточная выработка молока. В случае гиперлактации, когда молока вырабатывается больше, чем нужно ребенку, оно может застойно скапливаться в протоках, что тоже увеличивает риск лактостаза. В этом случае рекомендуется советоваться с врачом о возможных способах снижения лактации до оптимального уровня.
Подводя итог, можно сказать, что существует множество факторов, которые могут способствовать развитию лактостаза. Внимание к этим аспектам и своевременные профилактические меры помогут минимизировать риски и сохранить здоровье кормящей матери.
Видео по теме:
Вопрос-ответ:
Что такое лактостаз и каковы его основные симптомы?
Лактостаз – это нарушение нормального оттока молока в молочной железе, которое может привести к застою молока и воспалению. Основные симптомы лактостаза включают болезненность и уплотнение в груди, увеличение температуры тела, покраснение кожи на пораженном участке и чувство тяжести в груди. При появлении этих симптомов важно вовремя принять меры для улучшения оттока молока и избегания развития мастита.
Как можно облегчить боль при лактостазе в домашних условиях?
Чтобы облегчить боль при лактостазе в домашних условиях, рекомендуют несколько методов. Во-первых, необходимо чаще прикладывать ребенка к груди, особенно к той, где ощущается застой. Это поможет улучшить отток молока. Во-вторых, перед кормлением можно попробовать делать теплые компрессы на грудь, чтобы улучшить поток молока. После кормления холодные компрессы могут помочь снять отек и уменьшить болевые ощущения. Мягкий массаж груди во время кормления также может способствовать освобождению молочных протоков. Помните, что при устойчивых симптомах необходимо обратиться к врачу.
Нужны ли антибиотики при лечении лактостаза?
Антибиотики при лактостазе назначаются только в том случае, если развивается инфекционное воспаление, то есть мастит. Если у вас появились симптомы мастита, такие как высокая температура, сильная боль в груди, покраснение и отек, необходимо обратиться к врачу. Врач может назначить антибиотики для борьбы с инфекцией и предотвращения осложнений. В остальных случаях методы лечения лактостаза включают частое кормление, массаж, компрессы и соблюдение гигиены. Самолечение антибиотиками без консультации врача не рекомендуется.
Что такое лактостаз и какие симптомы наиболее часто указывают на это состояние?
Лактостаз — это застой молока в молочных железах у кормящих женщин. Основными симптомами лактостаза являются болезненные уплотнения в груди, ощущение распирания, повышенная чувствительность и горячие на ощупь участки. Обычно возникают покраснение кожи, общая слабость и повышение температуры тела. Важно начать лечение вовремя, чтобы избежать осложнений, таких как мастит или абсцесс.