Эзофагит — воспаление слизистой оболочки пищевода, возникающее под действием инфекций, химических веществ, физических факторов и генетической предрасположенности.
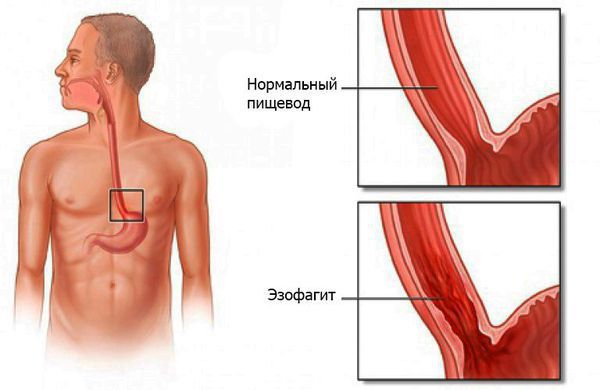
Эзофагит
Выделяют три формы эзофагита:
- Рефлюкс-эзофагит — воспаление слизистой оболочки пищевода, вызванное забросом желудочного содержимого. Распространённость среди взрослого населения составляет 18–46 % ;
- Кандидозный эзофагит — поражение слизистой оболочки пищевода грибами рода Candida на фоне ослабленной иммунной системы. У больных общего профиля встречается в 1–2 % случаев, у страдающих сахарным диабетом первого типа в 5–10 %, у больных СПИДом в 15–30 % ;
- Эозинофильный эзофагит — это хроническое иммунное воспалительное заболевание пищевода, обусловленное генетической предрасположенностью и спровоцированное воздействием пищевых и аэроаллергенов. Первичная заболеваемость составляет 5–10 случаев на 100 000 населения в год .
Эзофагит развивается под влиянием внешних и внутренних причин.
Внешние причины воспаления слизистой оболочки пищевода:
1. Инфекционные — воздействие патогенных микробов, например грибов рода Candida и герпесвирусов. Инфекционная форма эзофагита преобладает у людей с иммунодефицитом, но необязательно вызванного ВИЧ-инфекцией. Также высокий риск развития заболевания у пациентов, длительно принимающих стероиды при бронхиальной астме и хронической обструктивной болезни лёгких.
2. Химические — влияние агрессивных веществ (кислот или щелочей) и некоторых лекарственных средств:
- Доксициклин, тетрациклин и сульфат железа имеют высокую кислотность и вызывают повреждение слизистой оболочки.
- Хлорид калия может привести к разрушению тканей и повреждению сосудов из-за своей гиперосмолярности. Осмолярность – это характеристика раствора, выражающая его способность “вытягивать” растворитель через полупроницаемую мембрану.
- Препараты группы аспирина способны снижать защитные свойства слизистых оболочек и вызывать раздражение и воспаление.
3. Физические — факторы окружающей среды, такие как температура, излучение, механическое воздействие:
- к поражению пищевода может приводить лучевая терапия соседних органов;
- действие высоких температур;
- введение зонда, травма либо пролежень при его длительном применении.
Внутренние причины эзофагита:
- воздействие соляной кислоты и пепсина из желудка в результате рефлюкса — обратного заброса, при котором в пищевод попадает содержимое желудка;
- аутоиммунные процессы и заболевания — к эзофагиту приводит иммунный ответ у пациентов с генетической предрасположенностью и болезнью Бехчета;
- болезнь Крона.
Вышеперечисленные факторы приводят к воспалению слизистой оболочки пищевода. В зависимости от интенсивности и продолжительности процесса оно протекает или остро, приводя к развитию острого эзофагита, или длительно, вызывая хроническую форму болезни.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы эзофагита
Симптомы заболевания различны в зависимости от вида эзофагита. Самый распространённый тип данного заболевания — рефлюкс-эзофагит.
К основным симптомам рефлюкс-эзофагита относятся:
- изжога;
- затруднённое глотание;
- чувство затруднённого прохождения пищи;
- отрыжка.
Рефлюск-эзофагит — один из вариантов течения гастроэзофагеальной рефлюксной болезни (ГЭРБ) с воспалением пищевода. В основе ГЭРБ лежит нарушение моторной функции нижнего пищеводного сфинктера и постоянные забросы кислого содержимого желудка в пищевод. Симптомы заболевания делятся на пищеводные и внепищеводные.
Пищеводные симптомы ГЭРБ:
- Изжога — жжение различной интенсивности, возникающее за грудиной или в эпигастрии (верхней области живота под мечевидным отростком грудины). Встречается у 75% пациентов .
- Отрыжка кислым, особенно после еды и употребления газированных напитков.
- Дисфагия (затруднение при глотании и прохождении пищи) и одинофагия (боль при глотании). Эти симптомы чаще встречаются при сужении или сдавлении пищевода, бывают временными или постоянными. Однако сложности при глотании могут быть симптомом и других заболеваний, например инсульта.
- Боли за грудиной, связанные с приёмом пищи. Характерная особенность — уменьшение дискомфорта после приёма антацидов (препаратов, снижающих кислотность).
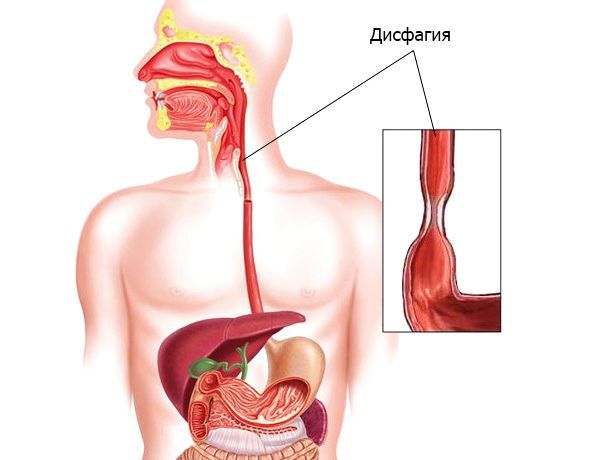
Дисфагия
Внепищеводные проявления ГЭРБ:
- Бронхолёгочные — кашель, приступы удушья.
- Оториноларингологические — осиплость голоса, фарингит.
- Стоматологические — кариес, эрозия эмали зубов. При рефлюксах желудочного содержимого до ротовой полости соляная кислота желудочного сока разрушает эмаль зубов .
У пациентов с инфекционным эзофагитом, вызванного кандидой, цитомегаловирусом, вирусом простого герпеса или ВИЧ, заболевание в 20-50 % случаев протекает бессимптомно .
Основные симптомы инфекционного эзофагита:
- первый симптом — затруднённое или болезненное глотание (дисфагия и одинофагия);
- изжога;
- боль или дискомфорт за грудиной;
- тошнота и рвота.
Вышеописанные симптомы часто сочетаются с лихорадкой, сепсисом, анорексией и потерей веса. Иногда пациентов беспокоит кашель.
При развитии осложнений добавляются новые симптомы:
- чёрный стул “мелена” или примесь крови в рвоте — при кровотечении из эрозий и язв пищевода;
- нарастание дисфагии и одинофагии — при сужении, которое препятствует прохождению пищи;
- истощение — возникает при длительном затруднённом поступлении пищи через пищевод.
Симптомы хронического эзофагита
Все описанные симптомы характерны как для острого, так и для хронического эзофагита. Разница между ними в выраженности и продолжительности болезни:
- острый эзофагит длится не более трёх месяцев, сопровождается сильными болями за грудиной, жжением и нарушением прохождения пищи по пищеводу;
- хронический эзофагит длится от шести месяцев, боли и другие симптомы становятся менее выраженными.
В дальнейшем при хроническом эзофагите периоды обострения чередуются с ремиссией.
Патогенез эзофагита
Различные формы эзофагита отличаются причинами, вызвавшими заболевание, и механизмами развития воспаления в слизистой оболочке пищевода.
Рефлюкс-эзофагит
Рефлюск-эзофагит — один из вариантов течения гастроэзофагеальной рефлюксной болезни (ГЭРБ) с развитием воспаления пищевода. Патогенез рефлюкс-эзофагита:
- Снижение тонуса нижнего пищеводного сфинктера и нарушение моторики нижнего отдела пищевода приводят к забросу кислого содержимого желудка в пищевод.
- Кислота и пепсин желудочного сока агрессивно воздействуют на слизистую оболочку пищевода и вызывают хроническое воспаление и появление эрозий. Ведущую роль играет частота забросов и их продолжительность.
- Ослабление перистальтики грудного отдела пищевода и снижение секреции слюны и муцина нарушает равновесие между негативными факторами воздействия и защитными свойствами пищевода .
- Слизистая оболочка пищевода воспаляется, процесс становится хроническим.
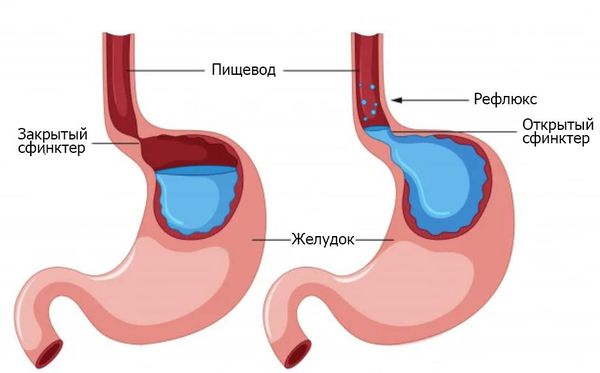
Рефлюкс-эзофагит
Инфекционный эзофагит
В основе инфекционного эзофагита лежит воздействие патогенных агентов: вирусов, бактерий, грибов. Чаще всего к эзофагитам приводят грибы рода Candida и вирусы герпеса.
- Кандидозный эзофагит – самая распространённая форма инфекционного эзофагита. При ослаблении иммунной системы псевдомицелий грибов проникает между клетками плоского эпителия пищевода до собственной пластинки слизистой. В ответ на это в слизистой возникает защитная воспалительная реакция в виде лейкоцитарной инфильтрации, отёка и полнокровия. В результате колонии гриба разрастаются, целостность верхнего слоя слизистой нарушается. Заболевание развивается постепенно в течение нескольких месяцев. Симптомы, как правило, выражены незначительно и проявляются только при тяжёлых формах. Чаще всего кандидозный эзофагит встречается у пациентов с иммунодефицитом и иногда является первым его проявлением.
- Вторым по частоте среди инфекционных эзофагитов является герпетический эзофагит. Герпетический эзофагит, как правило, развивается в результате распространения вируса из ротоглотки в пищевод. Второй механизм — системное распространения вируса при обострении хронической герпесвирусной инфекции. Воспаление развивается в результате дегенеративных изменений в клеточных культурах, связанных с размножением вирусов, и/или при аутоиммунной реакции на собственные клетки.
Эозинофильный эзофагит
Эозинофильный эзофагит развивается следующим образом:
- Под воздействием аллергенов на слизистую оболочку пищевода у лиц с генетической предрасположенностью активируются клетки иммунной системы — Т-лимфоциты и мастоциты.
- Клетки иммунной системы вырабатывают интерлейкины (медиаторы воспаления и иммунитета), которые взаимодействуют с клетками слизистой оболочки пищевода и стимулируют выработку ими эотаксина-3.
- Гиперпродукция эотаксина-3 вызывает переход в слизистую оболочку пищевода эозинофилов — разновидности лейкоцитов. В норме эозинофилы присутствуют в слизистой оболочке ЖКТ, за исключением пищевода. При воспалении происходит скопление эозинофилов, которое вызывает повреждение ткани и дисфункцию органа.
- Происходит запуск каскада воспалительных реакций с участием эозинофилов, вырабатывающих вещества с прямым токсическим действием на клетки слизистой оболочки.
- Под воздействием медиаторов воспаления, вырабатываемых эозинофилами, в слизистой оболочке пищевода развивается фиброз и гиперплазия эпителия.
- Происходит дегрануляция эозинофилов (изменение в мембранах гранул, вытеснение их содержимого через поры в окружающую среду) с последующим выделением агрессивных биохимических веществ, которое приводит к периодически повторяющимся спазмам.
- В результате продолжительного воспалительного процесса происходит спазмирование гладкой мускулатуры, которое развивается “снизу вверх”. Спазмы приводят к ухудшению кровотока и развитию структурных и функциональных нарушений многослойного плоского эпителия пищевода. В результате прогрессирует субэпителиальный фиброз (разрастание соединительной ткани под эпителием), что в итоге приводит к сужению пищевода .
Классификация и стадии развития эзофагита
В Международной классификации болезней (МКБ-10) эзофагит кодируется как К20.
Из-за разнообразия форм эзофагита общепринятой классификации не существует. Наиболее обобщающей является классификация В. В. Чернина (2017 г.) для хронических эзофагитов . Острая форма эзофагита отличается от хронической степенью воздействия повреждающего фактора и продолжительностью воспалительного процесса в слизистой оболочке пищевода.
По этиологии:
- экзогенный (первичный);
- эндогенный (вторичный);
- смешанной этиологии.
По характеру поражения:
- катаральный;
- эрозивно-язвенный.
По распространённости:
- ограниченный;
- распространённый.
По локализации:
- верхняя треть пищевода (проксимальный);
- средняя треть пищевода;
- нижняя треть пищевода (дистальный);
- область пищеводно-желудочного стыка.
По течению:
- редко рецидивирующий, обострения 1–2 раза в год (лёгкого течения);
- часто рецидивирующий, обострения три и более раз в год (средней тяжести);
- медленно развивающийся с вялым течением;
- с осложнениями (тяжёлого течения).
По периодам болезни:
1. Обострение:
- фаза выраженного обострения;
- фаза затухающего обострения;
- фаза ликвидации обострения.
2. Ремиссия.
По клиническим проявлениям:
- типичная форма;
- атипичная форма (диспепсическая, болевая, псевдокардиальная, латентная и др.).
По осложнениям:
- язва пищевода;
- эрозивно-язвенное кровотечение;
- перфорация (прободение);
- периэзофагит (воспаление наружной оболочки пищевода);
- медиастинит (воспаление жировой клетчатки и лимфоузлов средостения);
- рубцовая деформация;
- рубцовый стеноз пищевода;
- малигнизация (плоскоклеточный рак, аденокарцинома).
В клинической практике наиболее распространены две эндоскопические классификации для хронической и острой формы эзофагита.
Классификация H. Basset различает четыре степени острого эзофагита :
- отёк и гиперемия слизистой оболочки пищевода;
- одиночные эрозии на фоне отёка и гиперемии;
- выраженный отёк и гиперемия слизистой оболочки пищевода, очаги эрозий и кровоточащей слизистой оболочки;
- слизистая оболочка пищевода кровоточит при малейшем прикосновении эндоскопа.
В зависимости от выраженности поражения стенки пищевода хронический эзофагит делят на четыре степени (классификация Савари — Миллера):
- гиперемия без эрозивных дефектов в дистальных отделах;
- разрозненные мелкие эрозивные дефекты слизистой;
- эрозии слизистой сливаются друг с другом;
- язвенное поражение слизистой, стеноз.
При рефлюкс-эзофагите (ГЭРБ) используется Лос-Анджелесская классификация :
- Тип A: Одно и/или несколько изменений слизистой оболочки (эрозия) длиной до 5 мм в пределах складки.
- Тип B: Одно и/или несколько изменений слизистой оболочки (эрозия) длиной более 5 мм в пределах складки.
- Тип C: Изменения слизистой оболочки, переходящие на две и более складки, занимающие менее 75 % окружности.
- Тип D: Изменения слизистой оболочки, переходящие на две и более складки, занимающие 75 % и более окружности.
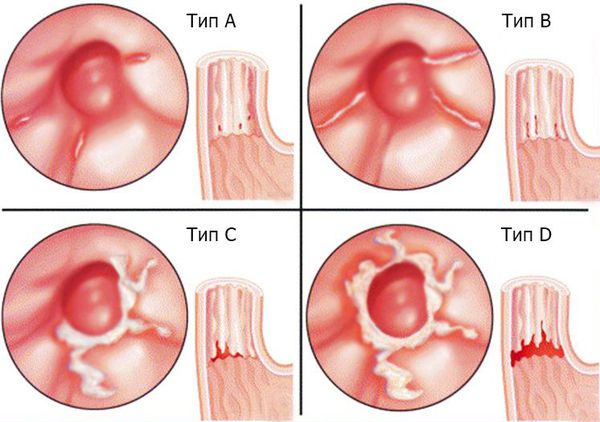
Лос-Анджелесская классификация рефлюкс-эзофагита
Стадии эзофагита:
- Поражающий фактор приводит к повреждению слизистой оболочки.
- Развивается воспаление.
- Происходит регенерация. При хроническом эзофагите слизистая оболочка полностью не восстанавливается.
Стадии повторяются и приводят к развитию осложнений.
Осложнения эзофагита
Самые тяжёлые осложнения развиваются при остром эзофагите . К ним относятся:
- Кровотечение — возникает при повреждении крупного сосуда слизистой оболочки.
- Перфорация с развитием медиастинита — гнойного расплавления жировой клетчатки и лимфоузлов средостения. Развивается при сквозном разрушении стенки пищевода и попадании внутрь грудной клетки содержимого пищевода, в котором всегда присутствуют бактерии.
- Образование стриктуры — замещение мышечного слоя стенки пищевода на рубцовую соединительную ткань, неспособную растягиваться и сокращаться.
При длительном течении хронического эзофагита (чаще при рефлюкс-эзофагите) развиваются следующие осложнения:
- Пищевод Барретта — заболевание, при котором многослойный плоский эпителий пищевода замещается цилиндрическим эпителием более чем на 1 см от границы перехода слизистой пищевода в желудок.
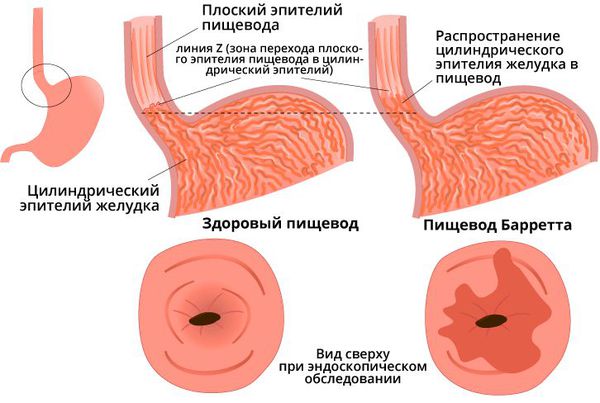
Пищевод Барретта
- Ларингит, аспирационная пневмония и бронхоспазм — как результат заброса агрессивного желудочного содержимого до уровня гортаноглотки с затеканием в трахею и бронхи.
- Потеря веса и истощение.
- Задержка физического развития и апноэ — развивается у детей в возрасте до трёх лет.
Одним из наиболее опасных осложнений эзофагита является развитие рака пищевода — аденокарциномы.
Диагностика эзофагита
Общий осмотр пациента не даёт результатов, так как эзофагит не имеет внешних проявлений. Лабораторные методы также неинформативны, они помогут только выявить осложнение заболевания — кровотечения из верхних отделов желудочно-кишечного тракта. При подозрении на иммуносупрессию пациенты сдают развёрнутый клинический анализ крови и тесты на ВИЧ.
Для диагностики эзофагита применяют инструментальные методы:
1. Эзофагогастродуоденоскопия (ЭГДС) с биопсией пищевода и гистологическим исследованием биоптатов (материала, полученного путём биопсии) для исключения пищевода Баррета и аденокарцномы пищевода, а также эозинофильного эзофагита .
2. Рентгенологическое исследование пищевода и желудка с контрастом барием .
3. Внутрипищеводная суточная рН-метрия или рН-импедансометрия — применяется в основном у пациентов с ГЭРБ .
4. Пищеводная манометрия — измерение давления внутри просвета пищевода при помощи специального зонда с оценкой силы и частоты сокращений мышечного слоя пищеводной стенки. Применяется при ГЭРБ .
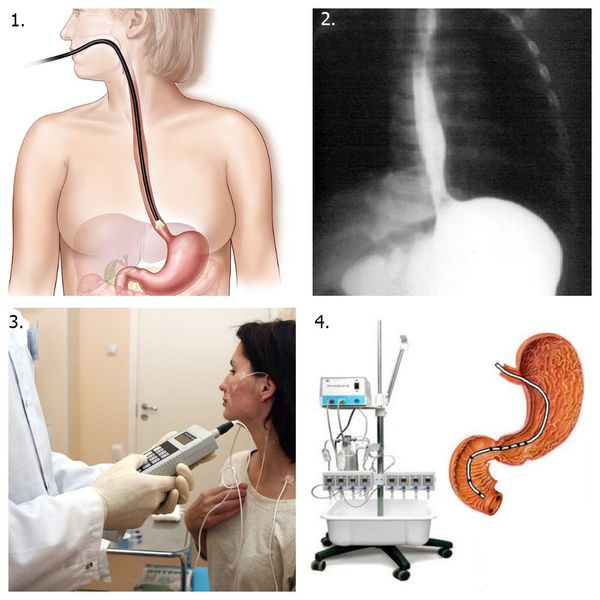
Инструментальные методы диагностики эзофагита
Вспомогательные методы:
- комплексное ультразвуковое исследование (УЗИ) внутренних органов;
- электрокардиография.
Ведущими методами диагностики является ЭГДС и рентгенологическое исследование пищевода. При этом рентгенографическое исследование пищевода с барием и эндоскопия верхних отделов ЖКТ дополняют друг друга, а не конкурируют.
Лечение эзофагита
Лечение эзофагита зависит от типа и причины заболевания. Чаще применяется медикаментозная терапия.
Консервативное лечение
Лечение рефлюкс-эзофагита:
- Н2-гистаминовые блокаторы — блокируют Н2-гистаминовые рецепторы слизистой желудка, в результате чего снижается образование соляной кислоты под действием протонной помпы (фермента, который контролирует образование соляной кислоты клетками желудка).
- Ингибиторы протонной помпы (ИПП) — прямое блокирование фермента.
- Прокинетики — препараты, которые повышают тонус нижнего пищеводного сфинктера. Стимулируют перистальтическую активность нижней части пищевода, что снижает частоту и продолжительность рефлюксов.
- Изменение образа жизни — снижение веса, подъём изголовья кровати пациентами с ночными симптомами кашля, охриплостью и болями в горле, исключение из рациона жирной и острой пищи, шоколада, газированных напитков, отказ от курения и употребления алкоголя.
При лекарственном эзофагите — отмена препарата или замена на лекарства без побочных эффектов. Таблетки следует запивать не менее чем 100-150 мл воды и оставаться в вертикальном положении 30 минут после их приёма.
При лечении эозинофильного эзофагита и подозрении на пищевую аллергию последовательно исключают различные продукты питания — потенциальные аллергены.
Лечение инфекционного эзофагита направлено на подавление возбудителя и зависит от его природы (грибы, бактерии, вирусы):
- грибковый эзофагит — применяют наружные, оральные или парентеральные противогрибковые средства;
- эзофагит, вызванный вирусом простого герпеса (ВПГ), —”Ацикловир”, “Фоскарнет” (для случаев, устойчивых к ацикловиру) или “Фамцикловир”;
- ВИЧ-эзофагит — пероральные кортикостероиды в сочетании с антиретровирусной терапией;
- эзофагит, вызванный вирусом Эпштейна-Барра (ВЭБ) — “Ацикловир”;
- туберкулёзный эзофагит — стандартная противотуберкулёзная терапия;
- бактериальный эзофагит — бета-лактамные антибиотики широкого спектра действия или аминогликозиды, терапию корректируют по мере необходимости.
Лечение других типов эзофагита зависит от основного заболевания, которое привело к патологии. Распространённые варианты лечения:
- болезнь Бехчета с развитием эзофагита — длительная терапия кортикостероидами в сочетании с “Хлорамбуцилом” или “Азатиоприном”;
- воспалительные заболевания кишечника, сопровождающиеся эзофагитом, — кортикостероиды;
- эозинофильный эзофагит — исключение причинных аллергенов из диеты, кортикостероиды .
Диета
При эзофагите нежелательно употреблять жирную и острую пищу, кофе, газировку, шоколад, горячие напитки и блюда с температурой более 40 °С.
Хирургическое лечение
Операции при эзофагите, как правило, не проводятся. Их выполняют, только если не помогло медикаментозное лечение и развились осложнения.
К таким операциям относятся:
- фундопликация — хирургическая процедура, при которой дно желудка оборачивают вокруг пищевода, предотвращает кислотный рефлюкс;
- дилатация и бужирование — операции по восстановлению просвета пищевода, применяются при стриктурах (сужениях просвета);
- радиочастотная абляция (РЧА) — воздействие на слизистую оболочку пищевода радиоволнами, проводится при пищеводе Барретта.
При метастатическом раке пищевода с эзофагитом применяется лучевая терапия в сочетании с паллиативным стентированием.
Прогноз. Профилактика
При своевременной диагностике и правильном лечении прогноз положительный, но на него влияет тяжесть основного заболевания и развитие осложнений.
При появлении осложнений прогноз становится неблагоприятным. Пищевод Барретта является предраковым состоянием и приводит к аденокарциноме пищевода. При развитии стенозов и стриктур пищевода поступление пищи в желудок нарушается, что вызывает истощение и потерю веса с исходом в гипотрофию.
При тяжёлых формах эзофагита могут развиваться такие осложнения, как кровотечение и перфорация. Прогноз при этом крайне неблагоприятный, возможен летальный исход.
Профилактика эзофагита сводится к исключению или ограничению факторов, повреждающих слизистую оболочку пищевода.
Изменения образа жизни и питания — важные составляющие лечения и профилактики эзофагита :
- пациенту с избыточным весом при наличии кислотного рефлюкс-эзофагита следует похудеть;
- необходимо правильно питаться — избегать употребления жирной и острой пищи, кофе, газированных напитков, шоколада, не есть перед сном;
- исключить алкоголь, табак;
- при симптомах кислотного рефлюкса (ночной кашель, боль в горле и охриплость голоса) приподнять изголовье кровати на 30-45°;
- пациенту с эозинофильным эзофагитом нельзя есть продукты, на которые у него аллергия;
- не употреблять в пищу горячие напитки и блюда с температурой более 40 °С.
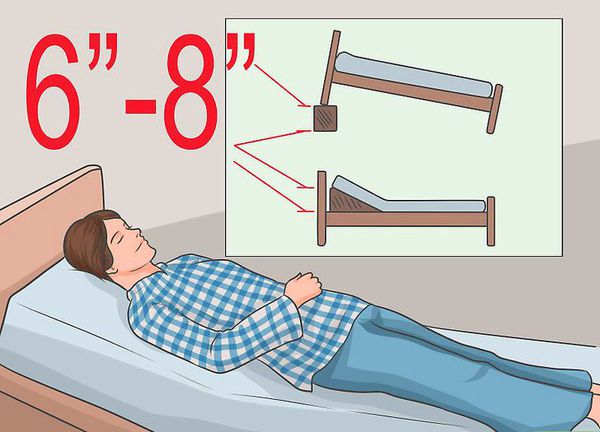
Подъём изголовья кровати при кислотном рефлюксе
Список литературы
- Ивашкина В. Т., Лапина Т. Л. Гастроэнтерология. Национальное руководство: краткое издание. — М.: ГЭОТАР-Медиа, 2015. — 480 с.
- Canan Avunduk, Manual of Gastroenterology: Diagnosis and Therapy. Гастроэнтерология. Перевод с английского Е.Л. Никонова, Н.В. Первухова. — М.: Практика, 2013. — 752 с.
- Чернеховская Н. Е., Андреев В. Г., Черепянцев Д. П., Поваляев А. В. Эндоскопическая диагностика заболеваний пищевода, желудка и тонкой кишки // М.: МЕДпрес-информ, 2008 год. — 199 с.
- Форбс А., Мисиевич Д., Комптон К. Атлас клинической гастроэнтерологии. — М.: Рид Элсивер, 2010. — 392 с.
- Ивашкин В. Т. , Маев И. В., Трухманов А. С. Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению гастроэзофагеальной рефлюксной болезни, 2017 г.
- Ивашкин В. Т. , Маев И. В., Трухманов А. С. Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению инфекционного эзофагита, 2015 г.
- Ивашкин В. Т. , Маев И. В., Трухманов А. С. Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению эозинофильного эзофагита, 2018 г.
- Плотникова Е. Ю., Вологжанина Л. Г., Игумнова О. А., Колмогорова Т. О. Принципы лечения хронического эзофагита различной этиологии // Медицинский совет. — Издательство: Группа Ремедиум. — С. 124—130.
- Чернин В. В. К вопросу классификации хронического эзофагита // Экспериментальная и клиническая гастроэнтерология, 2017; 7 (143). — С. 159.
- Ираклионова Н. С., Туркина С. В., Белан Э. Б. Эозинофильный эзофагит: этиология, патогенез, диагностика, лечение // ВолгГМУ, Лекарственный вестник, 2017; 3 (67). — С. 42—53.
- Информационный портал для врачей Medscape. Esophagitis (Эзофагит), дата обращения: 30.01.2020.
- Национальная медицинская библиотека Соединенных Штатов. Эзофагит. U.S. National Library of Medicine. Esophagitis. ссылка
- Ayse Dundar, Abdulkadir Sengun. Dental approach to erosive tooth wear in gastroesophageal reflux disease // Afr Health Sci. — 2014; 14(2): 481–486. ссылка
Различия между острым и хроническим эзофагитом
Эзофагит представляет собой воспалительное заболевание пищевода, и его течение может быть различным в зависимости от характера и причин возникновения. Разделение на острый и хронический формы позволяет лучше понять особенности каждого типа, а также их влияние на организм пациента. Оценка этих различий важна для выбора оптимального подхода к лечению.
Острый эзофагит возникает внезапно и сопровождается интенсивными симптомами, которые могут включать резкую боль при глотании, жжение за грудиной и дисфагию. Причинами острой формы могут стать инфекционные агенты, химические ожоги или травмы, вызванные, например, проглатыванием инородных тел. Скорость развития и выраженность симптомов требуют быстрой медицинской реакции, что часто приводит к необходимости в госпитализации пациента.
В отличие от острого, хронический эзофагит развивается постепенно и характеризуется длительным течением. Симптоматика в этом случае может быть менее выраженной, однако постоянное воспаление приводит к изменениям в слизистой оболочке пищевода. Причины хронической формы включают постоянное воздействие желудочного содержимого на пищевод при гастроэзофагеальной рефлюксной болезни (ГЭРБ), аутоиммунные заболевания, а также длительное употребление алкоголя или курение. Лечение хронического эзофагита, как правило, требует комплексного подхода и коррекции образа жизни пациента.
Еще одним важным аспектом является различие в осложнениях, которые могут возникать при различных формах заболевания. Острый эзофагит может привести к перфорации или значительному кровотечению, что требует неотложной хирургической помощи. Хроническая форма чаще связана с развитием стриктур, эзофагиальных язв, а в некоторых случаях может привести к предраковым изменениям слизистой оболочки пищевода, таким как пищевод Барретта.
Таким образом, различия между острым и хроническим эзофагитом включают в себя не только характер и интенсивность симптомов, но и причины возникновения, методы лечения и возможные осложнения. Понимание этих аспектов позволяет более эффективно диагностировать и лечить заболевание, улучшая качество жизни пациентов.
Видео по теме:
Вопрос-ответ:
Какие основные симптомы эзофагита?
Основные симптомы эзофагита включают изжогу, боль и дискомфорт в груди, особенно после еды или в положении лежа, затрудненное глотание, ощущение кома в горле и регургитацию кислоты или пищи. Некоторые люди также могут испытывать кашель, охриплость голоса и даже потерю массы тела.
Какие методы диагностики используются для определения эзофагита?
Диагностика эзофагита включает в себя несколько методов. Один из основных методов – эндоскопия верхних отделов желудочно-кишечного тракта, которая позволяет врачам осмотреть слизистую оболочку пищевода. Также может быть назначена биопсия, при которой берется небольшой образец ткани для исследования. Рентгенография с контрастом и мониторинг pH пищевода также могут быть использованы для подтверждения диагноза.
Какие рекомендации по питанию к людям с эзофагитом?
Людям с эзофагитом рекомендуется избегать потребления определенных продуктов и напитков, которые могут раздражать слизистую оболочку пищевода. К ним относятся острые и жирные блюда, алкоголь, кофеин, шоколад, цитрусовые и помидоры. Также важно есть небольшими порциями и избегать еды перед сном. Предпочтение стоит отдать мягким, нежирным продуктам, таким как овсяная каша, белое мясо и овощи, приготовленные на пару.
Какие медикаментозные препараты используются для лечения эзофагита?
При лечении эзофагита часто используются антациды, которые помогают нейтрализовать желудочную кислоту, и ингибиторы протонной помпы (ИПП), такие как омепразол и лансопразол, которые снижают выработку кислоты. Также могут использоваться H2-блокаторы, такие как ранитидин и фамотидин, которые уменьшают кислотность желудочного сока. В некоторых случаях могут быть назначены препараты, усиливающие моторику пищевода.
Может ли эзофагит перерасти в более серьезные заболевания?
Да, если эзофагит не лечить, он может привести к серьезным осложнениям. Например, хроническое воспаление может вызвать стриктуры пищевода – сужение пищевода, затрудняющее глотание. Также возможно развитие язв пищевода и кровотечений. Одно из самых серьезных осложнений – развитие пищевода Барретта, который характеризуется изменением клеток слизистой оболочки пищевода и повышенным риском развития аденокарциномы, одной из форм рака пищевода.
Каковы основные симптомы эзофагита?
Эзофагит – это воспаление слизистой оболочки пищевода, чаще всего обусловленное рефлюксом содержимого желудка. Основные симптомы включают ощущение жжения за грудиной (изжогу), боль при глотании (одинофагию), затруднение глотания (дисфагию) и, в некоторых случаях, регургитацию пищевых масс. Также возможны общие симптомы, такие как кашель, осиплость голоса и ощущение комка в горле.
Какие методы лечения рекомендуются при эзофагите?
Лечение эзофагита зависит от его причины и тяжести. Общие рекомендации включают изменение диеты и образа жизни: отказ от острой, жирной, кислой и пряной пищи, курения и алкоголя. Важно избегать переедания и не ложиться сразу после еды. Медикаментозное лечение может включать прием антацидов для нейтрализации кислоты, ингибиторов протонной помпы (ИПП) для снижения выработки желудочного сока и прокинетиков для улучшения моторики пищевода. В более тяжелых случаях может понадобиться хирургическое вмешательство, такое как фундопликация — операция, направленная на укрепление нижнего пищеводного сфинктера.