Эклампсия — приступ судорог или серия судорожных припадков во время беременности и в первые дни после родов, в основе которого лежит расстройство общего кровообращения. Эклампсия возникает на фоне преэклампсии и характеризуется полиорганной недостаточностью (нарушением функций нескольких органов) .
В настоящее время эклампсия у беременных в условиях стационара развивается редко. Это связано с тем, что современные методы терапии позволяют предупредить развитие судорожной стадии. Однако пациентки могут поступить в больницу уже с приступом эклампсии. В этом случае эклампсия часто становится причиной материнской смертности в результате полиорганной недостаточности и отёка мозга.
Частота встречаемости эклампсии — от 1:1700 до 1:2000 родов .
Причины эклампсии
Эклампсия — это мультифакторное заболевание, пусковым механизмом в развитии которого является эндотелиальная дисфункция. При этой патологии эндотелиальные клетки, выстилающие сосуды изнутри, выделяют вещества, которые приводят к спазму сосудов и образованию тромбов. В результате повышается сосудистый тонус и нарушается кровоснабжение во всех органах, и что опаснее всего — в головном мозге, что в итоге приводит к судорогам.
Группы риска по развитию эклампсии:
- женщины с первой беременностью;
- беременные старше 40 лет;
- пациентки с многоплодной беременностью;
- с преэклампсией при предыдущей беременности;
- с артериальной гипертензией;
- с ожирением;
- с болезнями почек — хроническим пиелонефритом, гломерулонефритом, мочекаменной болезнью;
- с сахарным диабетом;
- с сосудистыми и аутоиммунными заболеваниями — системной красной волчанкой, антифосфолипидным синдромом;
- с проблемами гемостаза, например с наследственной тромбофилией .
Как правило, эклампсии предшествует преэклампсия — осложнение беременности с глубоким расстройством функций всех систем организма. Однако в 30 % случаев эклампсия возникает без преэклампсии . Согласно последним исследованиям, генетическая предрасположенность к гипертонии — это основной фактор риска преэклампсии .
Для преэклампсии характерна артериальная гипертензия на сроке после 20 недель беременности и присутствие белка в моче.
Умеренная преэклампсия — повышение артериального давления (АД) от 140/90 до 160/110, а также более 0,3 г белка в моче за сутки.
Тяжёлая преэклампсия — АД выше 160/110, более 5 г белка в моче за сутки.
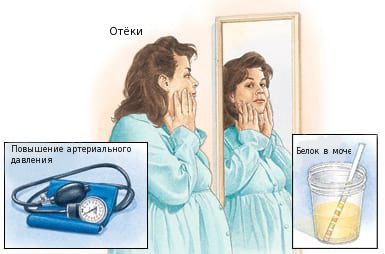
Признаки преэклампсии
Дополнительные критерии тяжёлой преэклампсии:
- внезапное появление или нарастание массивных отёков;
- головная боль;
- зрительные расстройства в виде “мелькания мушек” перед глазами;
- боль в верхней половине живота;
- тошнота и рвота;
- уменьшение количества мочи.
Тяжёлая преэклампсия сопровождается изменениями в биохимическом анализе крови:
- уменьшается количество тромбоцитов;
- повышается уровень печёночных ферментов АлАт, АсАт и креатинина.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы эклампсии
Эклампсия проявляется судорожным припадком, который может быть одиночным, либо происходит серия судорожных припадков, следующих друг за другом через короткие интервалы времени. Серию судорожных припадков называют эклампсическим статусом.
Припадок длится 1-2 минуты.
Предсудорожный период
Во время предсудорожного (вводного) периода отмечаются мелкие подёргивания мышц лица, взгляд становится неподвижным, зрачки расширяются, а затем уходят под верхнее веко, и становится виден белок. Углы рта опускаются. Быстрые подёргивания мышц лица, в том числе век, распространяются сверху вниз — с лица на верхние конечности. Кисти рук сжимаются в кулаки. Дыхание сохранено. Предсудорожный период продолжается 30 секунд.
Период тонических судорог
Затем наступает период тонических судорог, во время которого тетанически сокращаются мышцы всего тела. Тетаническое мышечное сокращение — это непрерывное напряжение мышцы без расслабления между последовательными одиночными сокращениями. Вслед за подёргиванием верхних конечностей, голова пациентки откидывается назад. Всё туловище напрягается, позвоночник изгибается, челюсти сжимаются, дыхание прекращается, кожа лица синеет. Период длится 30 секунд.

Судороги при эклампсии
Период клонических судорог
Далее следует период клонических судорог — пациентка, неподвижно лежавшая до этого, начинает биться в непрерывных судорогах. Судороги распространяются по телу сверху вниз. В результате пациентка как бы подпрыгивает на кровати, резко двигая руками и ногами. Всё тело сотрясает бурными судорогами, захватывающими мышцы лица, рук, ног, туловища. Пациентка не дышит, пульс не ощутим. Постепенно судороги стихают, появляется хриплое дыхание, изо рта вытекает пена, окрашенная кровью вследствие прикуса языка. Длительность клонических судорог составляет от 30 секунд до 1,5 минуты, иногда дольше.
Разрешение судорожного припадка
Пациентка делает шумный вдох с храпом, переходящий в глубокое редкое дыхание. Изо рта выделяется окрашенная кровью пена. Лицо розовеет, появляется пульс, зрачки постепенно сужаются. Затем возвращается сознание, но о случившемся женщина ничего не помнит.
Длительная утрата сознания после судорожного припадка называется “эклампсической комой”. Её продолжительность свидетельствует о тяжёлой эклампсии. Эклампсическая кома может длиться более 4-6 часов.
Во время приступа эклампсии происходит спазм дыхательной мускулатуры, западение языка, нарушается дыхание. Усиливается выделение слюны и бронхиального секрета, что закрывает дыхательный просвет. Кашлевой рефлекс во время приступа отсутствует. Начинается гипоксия — нехватка кислорода. Учитывая, что приступ эклампсии возникает на фоне повышенного давления, усиливается нагрузка на сердце. Этим объясняется нарушение ритма сердца и изменения на ЭКГ. Нарушается кровообращение и развивается отёк лёгких, что приводит к ещё большей сердечной недостаточности .
Рост артериального давления и нарушение кровообращения провоцирует повышение внутричерепного давления и, как следствие, учащение приступов. Если порочный круг не разорвать, то происходит кровоизлияние в мозг, остановка дыхания, остановка сердца и смерть пациентки.
Атипичное течение эклампсии
При атипичном течении, или “бессудорожной эклампсии”, пациентка внезапно теряет сознание без приступа судорог. Для атипичной формы характерна следующая клиническая картина: сначала возникает сильная головная боль, темнеет в глазах, начинают подёргиваться мышцы лица. Внезапно может наступить полная слепота, и пациентка впадает в коматозное состояние при высоком артериальном давлении. Очень часто такая форма эклампсии связана с кровоизлиянием в мозг.
В основе эклампсии лежит нарушение функции центральной нервной системы, поэтому её возбудимость резко повышается, и такие раздражители, как шум, свет, боль могут вызвать новый приступ судорог.
Перед началом эклампсии усиливается головная боль, возникает беспокойство, растёт артериальное давление и ухудшается сон .
Следует помнить, что эклампсия может возникнуть не только во второй половине беременности, но и в первые дни после родов. Поэтому динамическое наблюдение важно как во время беременности, так и после родов (от 48 часов до 4 недель после родов) .
Патогенез эклампсии
Ключевым звеном патогенеза эклампсии является эндотелиальная дисфункция. Эндотелий — это пласт клеток, выстилающий внутреннюю поверхность кровеносных и лимфатических сосудов. Он обеспечивает целостность сосудистой стенки и выборочную проницаемость для различных субстанций. Также эндотелий вырабатывает множество биологически активных веществ и влияет на все системы организма.
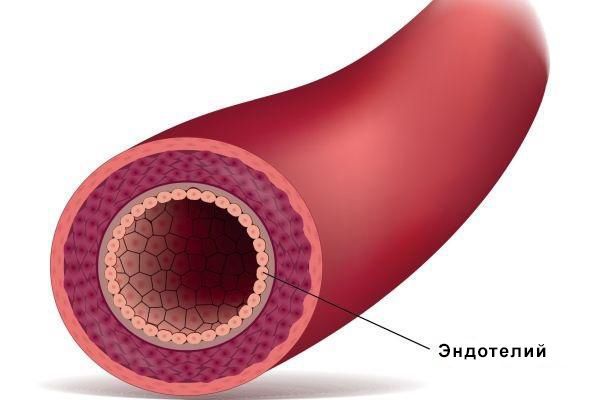
Эндотелий
Согласно теории плацентарной ишемии, во время инвазии трофобласта (наружного слоя клеток эмбриона человека), происходит неполное “врастание” трофобласта. Нарушение отражается на строении артерий матки и приводит к недостаточному кровоснабжению формирующейся плаценты .
Гипоксия, развивающаяся при этом, приводит к повреждению эндотелия сосудов сначала локально, затем генерализованно. При этом эндотелий начинает выделять множество биологически активных веществ. Повышается проницаемость сосудистой стенки, увеличивается чувствительность к сосудосуживающим веществам, активируются механизмы тромбообразования.
На фоне спазма сосудов возникает нехватка кислорода и нарушаются функции всех органов. Отмечается повышение общего сосудистого сопротивления сосудов, артериальная гипертензия, нарушение проницаемости сосудов, гиповолемия — уменьшение объёма циркулирующей крови, централизация кровообращения за счёт сужения периферических сосудов, снижение сердечного выброса.
Эклампсия, сужение сосудов
Также повышается вязкость крови, склонность к тромбообразованию и подавление фибринолиза — растворения кровяных сгустков. Уменьшается число тромбоцитов, так как они задействованы в образовании тромбов. В результате развивается ДВС-синдром — образование тромбов в сочетании с несвёртываемостью крови, приводящей к массивным кровоизлияниям.
Спазм сосудов также приводит к снижению мозгового кровотока. Повышается возбудимость центральной нервной системы, и появляются судороги. В тяжёлых случаях развиваются субарахноидальные кровоизлияния (кровоизлияние в полость между мозговыми оболочками), геморрагический и ишемический инсульт.
При мозговой форме эклампсии доминирующие повреждения в виде отёка, кровоизлияния и некроза происходят в головном мозге, при печёночной и почечной форме преобладают повреждения печени и почек соответственно.
Классификация и стадии развития эклампсии
Классификация, принятая в 2005 году на Всероссийском научно-образовательном форуме “Мать и дитя”, основана на выраженности тех или иных патогенетических и клинических симптомов.
Выделяют:
- Судорожную форму эклампсии, которая подразделяется на:
- почечную эклампсию — ведущим симптомом является поражение почек и отсутствие мочи;
- печёночную (гепатопатию) — поражение печени;
- мозговую (энцефалопатию) — поражение центральной нервной системы.
- Бессудорожную (эклампсическую кому) .
Осложнения эклампсии
Эклампсия — это угрожающее жизни женщины и плода состояние. Осложнением эклампсии может стать мозговая кома, возникшая в результате кровоизлияния в мозг.
Кровоизлияние в мозг может стать причиной паралича дыхательного центра и остановки дыхания, остановки сердца, шока, сердечной недостаточности, приводящей к отёку лёгких. Всё это может закончится летальным исходом.
Если смерть наступила не сразу после приступа, а через несколько дней, то причиной её являются, как правило:
- печёночная кома — поражение ткани печени массивными кровоизлияниями и очагами некроза;
- острая почечная недостаточность — некроз, то есть гибель коркового вещества почек и почечных канальцев на фоне резкого нарушения кровообращения;
- ДВС-синдром — сменяющие друг друга эпизоды кровотечений и тромбозов, которые приводят к поражению всех тканей и органов.
После перенесённой эклампсии пациентке могут угрожать осложнения со стороны центральной нервной системы:
- паралич;
- психоз;
- эпилепсия;
- головная боль;
- нарушение памяти.
А также патологии со стороны других органов и систем — отслойка сетчатки глаза и слепота.
Со стороны плода самые грозные осложнения при эклампсии — это отслойка плаценты и антенатальная гибель .
Диагностика эклампсии
При сборе анамнеза врачу важно обратить внимание на следующие жалобы:
- головная боль;
- “мелькание мушек” перед глазами;
- боль в верхней половине живота;
- быстро увеличивающиеся отёки;
- затруднённое носовое дыхание.
При осмотре — на отёки на теле женщины.
Артериальное давление при эклампсии повышено:
- систолическое АД — 160 мм рт. ст и выше;
- диастолическое АД — 110 мм рт. ст. и выше.
Повышенное давление при эклампсии сочетается с лабораторными показателями:
- протеинурией — появление белка в моче 3 г/сут и выше;
- олигурией — малое количество мочи, объём за сутки менее 400 мл;
- тромбоцитопенией — снижение тромбоцитов менее 100*10;
- гипокоагуляцией — отклонения в показателях свёртывающей системы крови;
- высоким уровнем печёночных ферментов в биохимическом анализе крови;
- увеличением уровня билирубина в биохимическом анализе крови;
- увеличением уровня креатинина более 90 мкмол/л.
Со стороны плода — задержка внутриутробного развития, отслойка плаценты, гипоксия, внутриутробная гибель. Данные состояния диагностируются с помощью ультразвукового исследования (УЗИ), ультразвуковой допплерографии (УЗДГ) и кардиотокографии плода (КТГ) .
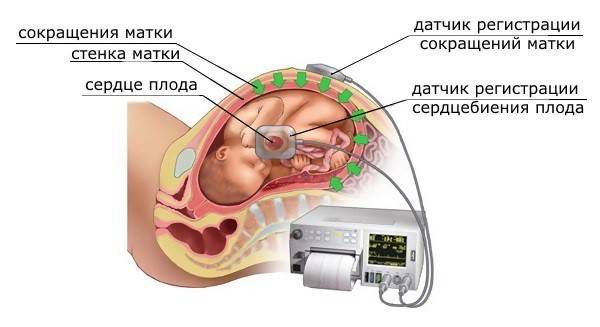
Кардиотокография плода (КТГ)
Дифференциальная диагностика
Эклампсию следует отличать от эпилепсии, инсульта, внутричерепной аневризмы и кровоизлияния в мозг, опухоли головного мозга и абсцессов, инфекций, острых интоксикаций .
По данным вскрытия больных, погибших от эклампсии, наиболее часто повреждается печень. В ней отмечаются очаги кровоизлияний и некроза (гибель клеток в результате резкого нарушения кровоснабжения из-за сосудистого спазма и перекрытия просвета тромбом). Тромбоз и кровоизлияния приводят и к повреждению почек — нарушается выделение мочи, вплоть до полного её отсутствия.
Лечение эклампсии
Первая помощь при развитии судорог:
- Больную укладывают на ровную поверхность, её голову отводят в сторону.
- Удерживая женщину, быстро освобождают дыхательные пути, осторожно открывая рот с использованием шпателя или ложки, вытягивают вперёд язык. Если это возможно, аспирируют содержимое полости рта и верхних дыхательных путей. Аспирацией называют процедуру, в которых используется вакуум для забора биологического материала или жидкости при помощи специального устройства — аспиратора.
- При сохранении и быстром восстановлении самостоятельного дыхания после судорожного припадка дают кислород. При длительном отсутствии дыхания немедленно начинают вспомогательную вентиляцию (с помощью мешка Амбу, маски дыхательного аппарата) или переводят больную на искусственную вентиляцию лёгких (ИВЛ).
- При остановке сердечной деятельности параллельно с искуственной вентелицией лёгких проводят закрытый массаж сердца и осуществляют все приёмы сердечно-сосудистой реанимации.
- Для прекращения судорог внутривенно вводят противосудорожные и седативные препараты.
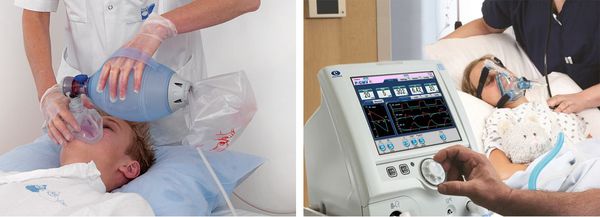
Мешок Амбу и ИВЛ
Эклампсия является показанием к экстренному родоразрешению путём операции кесарева сечения.
Лечение и восстановление после приступа эклампсии осуществляется в отделении интенсивной терапии. Все манипуляции проводятся под наркозом на фоне искусственной вентиляции лёгких. При этом необходимо постоянно контролировать функции жизненно важных органов.
Также проводят комплексное лечение с применением:
- магнезиальной терапии — оказывающей противосудорожное, гипотензивное, противоотёчное действие;
- инфузионной терапии — для того, чтобы восполнить объём циркулирующей крови и наладить кровообращение в жизненно важных органах;
- гипотензивной терапии — с целью снижения артериального давления;
- дезагрегантной терапии — направленной на предотвращение образования тромбов в сосудистом русле;
- антиоксидантной терапии — восстановительное лечение, направленное на ослабление действия повреждающих веществ;
- диуретической терапии — оказывающей противоотёчное действие.
ИВЛ прекращают только при стабильном улучшении состояния пациентки и восстановлении самостоятельного дыхания .
Прогноз. Профилактика
Эклампсия не приходит внезапно, она начинается постепенно и может быть предотвращена опытным клиницистом. Если беременная находится в группе риска по развитию эклампсии, это ещё не даёт полного прогноза, но должно насторожить врача.
В таком случае необходимо обратить особенно пристальное внимание на клинические критерии:
- быстрое увеличение массы тела, не соответствующее сроку беременности;
- повышенное артериальное давление;
- появление белка в моче;
- субъективные симптомы — головная боль, “мелькание мушек” перед глазами, отёки;
- изменения в биохимических анализах крови в виде снижения белка, повышения печёночных проб, билирубина, азотистых соединений;
- снижение количества тромбоцитов;
- нарушения в свёртывающей системе крови.
Приведённых данных достаточно для перевода беременной из группы “норма” в группу “патологического состояния” .
Меры профилактики
- Снижать вес.
- Отказаться от вредных привычек.
- Спать не менее 8 часов ночью и отдыхать 1-2 часа днём. Некоторые авторы отмечают, что дозированный постельный режим способствует улучшению маточно-плацентарного кровотока и снижению периферического сосудистого сопротивления. Метод заключается в пребывании беременных в положении на левом боку с 10 до 13 и с 14 до 17 часов, т. е. времени, которое соответствует повышенным пикам артериального давления .
- Гулять на свежем воздухе.
- Устранить источник отрицательных эмоций.
- Рационально питаться с достаточным количеством белка (до 120 г/сут), углеводов (до 350 г/сут) и жиров (до 80 г/сут) и общей энергетической ценностью до 2800 ккал.
- Профилактически принимать фолаты и витамины, содержащиеся в нутриентных комплексах, таких как Фемибион, Витажиналь, Берламин-Модуляр и других .
- Получать не менее 1 г кальция в день .

Рациональное питание при беременности
Всем беременным из группы риска по развитию преэклампсии, начиная с 12 недель беременности, необходим профилактический приём аспирина. Препарат улучшает кровоток в артериях матки. Дозировку следует уточнить у доктора .
Список литературы
- Patrono C. Aspirin and human platelets from clinical trials to acetylation of cyclooxygenase and bask // Trend Pharmacol, 1989.ссылка
- Lain K. Y., Roberts M. Contemporary concepts of the pathogenesis and management of preeclampsia // JAMA, 2002.ссылка
- Lopez-Jaramillo P., Narvaez M., Weigel R. M. Calcium supplementation reduces the risk of pregnansi-indused hypertension in an Andes populashion // Br J Obstet Gynaecol, 1989.ссылка
- Hauth J. C., Goldemberg R. L., Parker C. R., Jr Phillips J.B. Low -dose aspirin therapy to prevent preeclampsia // Am J Obstet Gynecol, 1993.ссылка
- Айламазян Э. К., Мозговая Е. В. Гестоз: Теория и практика. — М., 2008.
- Серов В. Н., Стрижаков А. Н., Маркин С. А. Руководство по практическому акушерству. — М., 2010.
- Гипертензивные расстройства во время беременности, в родах и послеродовом периоде. Преэклампсия. Эклампсия: клинические рекомендации (протокол лечения) (утверждены Министерством здравоохранения Российской Федерации 16.05.2016)
- Репина М. С. Гестоз, как причина материнской смертности // Акушерство и гинекология, 2000.
- Мозговая Е. В., Печерина Л. В. Профилактика позднего гестоза // РМЖ, 2003.
- Радзинский В. Е., Ордиянц И. М. Плацентарная недостаточность при гестозе // Акушерство и гинекология, 2009.
- Стрижаков А. Н. и др. Значение доплерометрии маточно- плацентарного кровотока в выборе рациональной тактики ведения беременности и метода родоразрешения // Акушерство и гинекология, 2009.
- Мурашко А. В., Кумыкова З. Х. Роль антиагрегантов в акушерской практике // Consilium Medicum, 2006.
- Mackenzie Magley, Melissa R. Hinson. Eclampsia // StatPearls, 2020.ссылка
- Valgerdur Steinthorsdottir, Ralph McGinnis, Linda Morgan. Genetic predisposition to hypertension is associated with preeclampsia in European and Central Asian women // Nature Communications, 2020.ссылка
Факторы риска
Раскрытие причин, способствующих развитию эклампсии, требует внимательного подхода. Понять, что именно увеличивает вероятность возникновения этого комплексного состояния, значительно важно как для здравоохранения, так и для будущих матерей. Наиболее значимые обстоятельства, которые могут создавать угрозу развития эклампсии, будут рассмотрены ниже.
- Артериальная гипертензия: Одним из основных факторов, связанных с риском развития эклампсии, является повышение артериального давления. Это состояние, известное как гипертензия, вызывает увеличение напряжения на кровеносные сосуды и может приводить к нарушению функционирования различных органов, включая почки и печень.
- Протеинурия: Наличие белка в моче часто сопровождает эклампсию. Этот симптом может указывать на проблемы с почками и является сигналом для более тщательного мониторинга состояния беременной женщины.
- Первичная беременность: Женщины, которые беременеют впервые, находятся в группе повышенного риска. Отсутствие опыта в процессе вынашивания и родов требует дополнительного наблюдения и поддержки.
- Наследственность: Генетические факторы также играют значительную роль. Если у женщины в семье были случаи эклампсии, вероятность её возникновения в текущей беременности повышается.
- Возраст матери: Особое внимание следует уделять беременным женщинам молодого возраста (до 18 лет) и старшего возраста (старше 35 лет), так как в этих возрастных группах риск осложнений выше.
- Множественная беременность: Ношение двух или более плодов повышает нагрузку на организм матери, увеличивая вероятность развития эклампсии. Это связано с дополнительной нагрузкой на сердечно-сосудистую систему и другие органы.
- Хронические заболевания: Наличие у будущей мамы хронических заболеваний, таких как диабет, заболевания почек или аутоиммунные заболевания, предрасполагает к повышенному риску. Эти состояния могут усиливать неблагоприятное воздействие на организм.
- Проблемы с плацентой: Аномалии развития или функциональные сбои плаценты также являются критическими факторами. Нарушения в работе этого важного органа могут приводить к проблемам с кровотоком и питанием плода.
Понимание всех этих разнообразных факторов помогает в формировании эффективных стратегий профилактики и управления эклампсией. Регулярное медицинское наблюдение и своевременное выявление потенциальных угроз – ключ к успешному завершению беременности и рождению здорового ребёнка.
Видео по теме:
Вопрос-ответ:
Что такое эклампсия и чем она отличается от преэклампсии?
Эклампсия – это тяжелое осложнение беременности, характеризующееся судорогами у беременных женщин, которые не имеют других неврологических заболеваний. Она является продолжением или осложнением преэклампсии, которая проявляется высоким артериальным давлением, белком в моче и отеками. В отличие от преэклампсии, эклампсия включает возникновение судорог или комы, что требует немедленной медицинской помощи для предотвращения угрозы жизни матери и ребенка.
Какие основные симптомы эклампсии?
Эклампсия характеризуется внезапными судорогами или потерей сознания у беременной женщины. Другие симптомы могут включать головные боли, нарушения зрения (например, двоение, размытость), сильную боль в верхней части живота, тошноту и рвоту. Важные предвестники могут также включать высокое артериальное давление и значительное количество белка в моче.
Кто находится в группе риска развития эклампсии?
В группе риска развития эклампсии находятся женщины, у которых ранее наблюдались случаи преэклампсии или гипертонии во время беременности. Риск также повышается у женщин с хроническими заболеваниями, такими как диабет, почечная недостаточность или аутоиммунные заболевания. Беременность в позднем возрасте (после 35 лет), множественные беременности и семейный анамнез преэклампсии также увеличивают вероятность развития эклампсии.
Как лечится эклампсия?
Главная цель лечения эклампсии – стабилизация состояния матери и обеспечение жизни плода. Лечение может включать контролирование артериального давления с помощью медикаментов, предотвращение судорог с использованием противосудорожных препаратов (например, магния сульфата) и, в большинстве случаев, ускоренное родоразрешение. В зависимости от срока беременности и состояния матери и ребенка, может быть предложено проведение родов естественным путем или путем кесарева сечения.
Можно ли предотвратить эклампсию? Если да, то как?
Полностью предотвратить эклампсию невозможно, но снизить риск ее развития можно путем регулярного наблюдения за состоянием здоровья матери и плода. Важно контролировать артериальное давление и уровень белка в моче, а также вести здоровый образ жизни, включая сбалансированное питание и регулярные физические упражнения. Обязательны регулярные визиты к врачу для раннего выявления и своевременного лечения преэклампсии, что может снизить риск ее перехода в эклампсию.
Какие основные симптомы эклампсии у беременных женщин и как их распознать?
Основные симптомы эклампсии включают сильные головные боли, нарушения зрения (такие как временная потеря зрения, вспышки света), тошноту и рвоту, сильные боли в верхней части живота, а также судороги и потерю сознания. Для распознавания этих симптомов важно быть внимательной к своему состоянию, особенно если вы уже испытывали признаки преэклампсии, такие как высокое кровяное давление и наличие белка в моче. Если возникают такие симптомы, необходимо немедленно обратиться за медицинской помощью, так как эклампсия может быстро прогрессировать и представлять угрозу для жизни матери и ребенка.
Какие методы лечения эклампсии существуют и как происходит восстановление после нее?
Лечение эклампсии требует неотложной медицинской помощи и обычно включает внутривенное введение препаратов для снижения кровяного давления и предотвращения дальнейших судорог, таких как сульфат магния. Важную роль играют также медикаментозная терапия для стабилизации состояния матери и мониторинг состояния плода. В тяжелых случаях может потребоваться экстренное родоразрешение, даже если срок беременности еще не достиг 37 недель. Восстановление после эклампсии зависит от степени тяжести заболевания и общего состояния здоровья женщины. В большинстве случаев требуется интенсивное наблюдение в течение нескольких недель после родов, а также последующее лечение гипертонии и других осложнений, если они имеются. Рекомендовано также регулярное наблюдение у врача для предотвращения возможных рецидивов в будущих беременностях.