Первичный билиарный холангит (ПБХ) — это хроническое воспаление мелких внутрипечёночных желчных протоков, которое медленно прогрессирует и приводит к замещению здоровых клеток печени фиброзной тканью. Заболевание аутоиммунное, это значит, что при ПБХ происходит разрушение тканей организма собственной иммунной системой. Без лечения наступает терминальная стадия — билиарный цирроз .
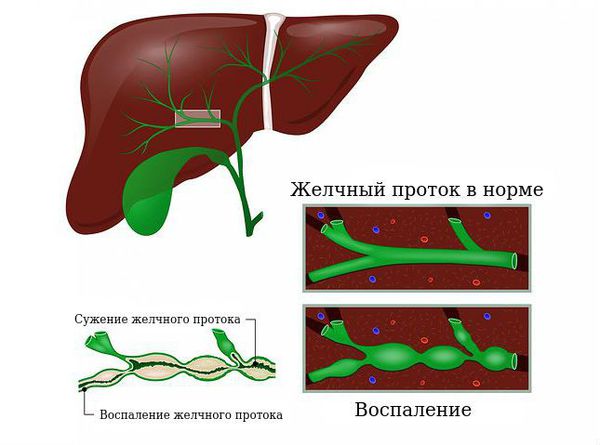
Желчный проток в норме и при воспалении
Билиарная (желчевыделительная) система играет важную роль в пищеварении. Она включает в себя желчные протоки и желчный пузырь и служит для доставки желчи (секрета клеток печени) в двенадцатиперстную кишку для расщепления и всасывания жиров.
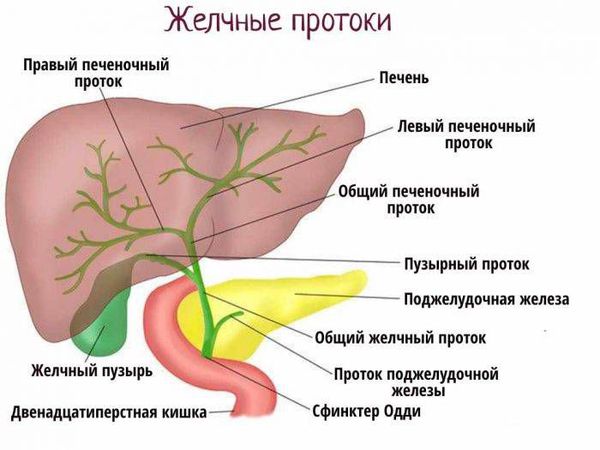
Билиарная (желчевыделительная) система
До 2014 года данное заболевание называлось первичным билиарным циррозом (ПБЦ). Однако советом управляющих Европейской и Американской ассоциацией по изучению болезней печени было одобрено новое название — первичный билиарный холангит. Дело в том, что холангит — это воспаление желчных протоков, а цирроз это последняя стадия болезни, при которой вследствие длительного поражения желчных протоков происходит разрушение клеток печени и разрастание соединительной ткани.
Основная жалоба при ПБХ — это кожный зуд и быстрая утомляемость. В поздних стадиях — желтуха. Основные диагностические критерии — это маркеры холестаза (замедления или полного прекращения выделения желчи): повышение в крови уровня гамма-глутамилтранспептидазы (ГГТП), щелочной фосфатазы и печёночных трансаминаз (АлАТ и АсАТ), а также обнаружение в крови антител к митохондриям (АМА).
По разным данным, распространённость первичного билиарного холангита колеблется в пределах от 1,9 до 40,2 случаев на 100 000 населения . Чаще болеют женщины, в 95 % случаев — в возрасте от 30 до 65 лет. Самой молодой пациенткой с подтверждённым ПБХ считается 15-летняя девушка . В последние годы прослеживается тенденция к повышению распространённости болезни среди мужчин .
Причины развития первичного билиарного холангита не установлены. Известно, что патология может иметь семейный характер. Одним из факторов, которые предшествуют развитию болезни, является генетическая предрасположенность, возможно, связанная с Х-хромосомой . Статистика говорит о том, что у 1-6 % больных имеется как минимум один член семьи с данным заболеванием (чаще в парах мать-дочь и сестра-сестра) . У близнецов вероятность того, что оба будут больны первичным билиарным холангитом составляет 63 % . В то же время в отличие от большинства других аутоиммунных заболеваний ПБХ не связан с какими-либо аллелями главного комплекса гистосовместимости (большого семейства генов, которое играет важную роль в иммунной системе).
В развитии болезни имеют значение и средовые факторы, которые при наличии предрасположенности запускают хроническое иммуноопосредованное повреждение эпителия желчных протоков с последующим снижением выделения желчи, разрушением желчных протоков и прогрессирующим билиарным фиброзом .
К средовым факторам риска относятся:
- инфекции мочевыводящих путей;
- злостное курение;
- ксенобиотики (чужеродные для организма химические соединения), которые метаболизируются в печени: фармакопрепараты (все лекарства являются чужеродными агентами для организма человека) и пестициды .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы билиарного цирроза печени
По статистике в четверти случаев больные первичным билиарным холангитом не имеют никаких клинических проявлений на протяжении многих лет. У данной группы пациентов ПБХ выявляют только по изменённым анализам крови. У большинства больных незначительно выраженные симптомы развиваются в течение 2-4 лет с начала заболевания .
Клинические признаки могут появиться при любой стадии болезни. Симптомы, как правило, развиваются незаметно. Сначала появляется кожный зуд и утомляемость. Слабость и усталость беспокоит более 50 % больных ПБХ и однозначно мешает нормальному образу жизни . Выраженность утомляемости не зависит от степени изменений в печени. Провоцировать слабость может интенсивный, особенно ночной, кожный зуд, некоторые лекарственные препараты, а также сопутствующие заболевания .
Кожный зуд, как правило, усиливается ночью и выявляется в 70 % случаев. Зуд может появиться на любой стадии болезни, а затем уменьшиться, несмотря на прогрессирование ПБХ .
Основные симптомы:
- боль или дискомфорт в правом подреберье проявляется в 10 % случаев заболевания ;
- гепатомегалия (увеличение печени) при осмотре выявляется у 25 % заболевших;
- спленомегалия (увеличение размеров селезёнки) — у 15 %;
- гиперпигментация — у 25 %,
- ксантелазмы (доброкачественные новообразования на верхнем веке) и желтуха — у 10 % .
К появлению на коже ксантом (жировых бляшек и узелков) и ксантелазм приводит гиперхолестеринемия (аномальное повышение уровня холестерина в крови). Они образуются довольно рано, появляются чаще вокруг глаз и на разгибательных поверхностях суставов.
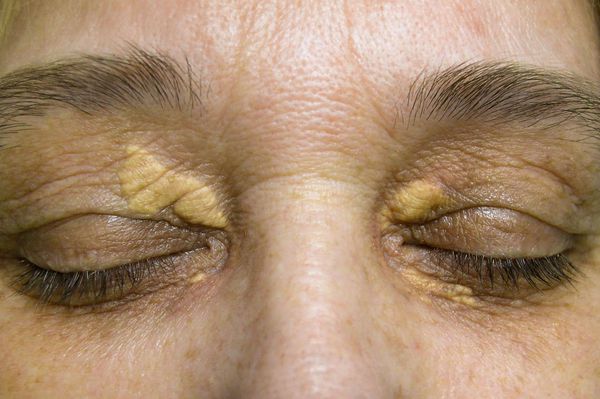
Ксантелазма
Довольно часто у больных наблюдается сухость конъюнктивы, слизистой рта и влагалища, что может быть признаком синдрома Шегрена (аутоиммунного системного поражения соединительной ткани). В этом случае требуется привлечение к осмотру врачей других специальностей.
Примерно у четверти больных первичным билиарным холангитом выявляется синдром Рейно — спазм мелких артерий (как правило, пальцев рук и ног, иногда ушных раковин и носа) . Спазм сопровождается побелением пальцев, затем синюшностью и покраснением. При восстановлении кровотока появляется боль, жжение и ощущение покалывания.
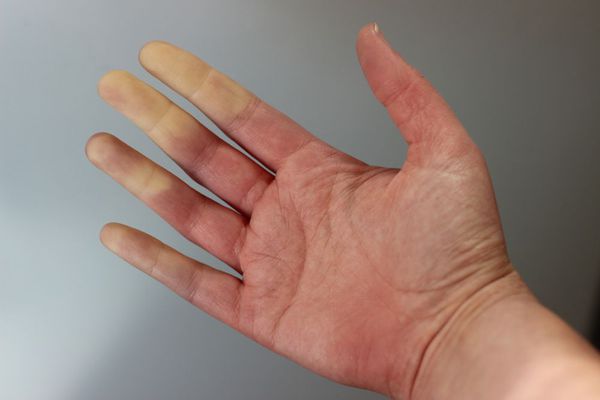
Симптом синдрома Рейно
В 20-70 % случаев после появления зуда проходит от 6 месяцев до 2 лет прежде, чем начинает развиваться желтуха . Со временем появляются все симптомы и осложнения цирроза печени: асцит (скопление свободной жидкости в брюшной полости), варикозное расширение вен пищевода с риском кровотечения и печёночная энцефалопатия.
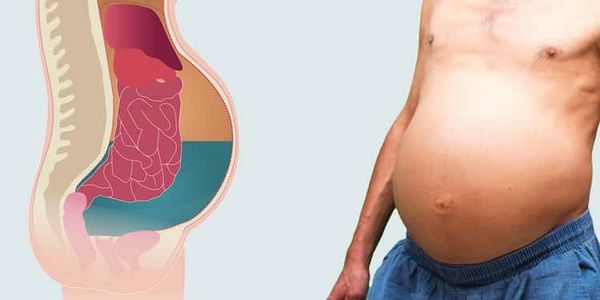
Асцит
Наличие длительного холестаза приводит к недостатку желчных кислот, которые нужны для переваривания и всасывания нейтральных жиров. Поэтому у больных с ПБХ может наблюдаться диарея с объёмным пенистым стулом, соответственно, это ведёт к потере массы тела.
Часто отмечается нарушение всасывания жирорастворимых витаминов (А, D, Е, К) и кальция. Всё это может способствовать возникновению трофических изменений на коже, нарушению сумеречного зрения, развитию остеопороза и геморрагического синдрома, который проявляется повышенной кровоточивостью (например, кровотечениями из носа, из геморроидальных узлов прямой кишки, кровоточивостью дёсен).
Патогенез билиарного цирроза печени
Патогенез первичного билиарного холангита довольно сложный, но понимание его важно для оказания квалифицированной помощи пациентам с ПБХ . В патогенезе участвуют аутоиммунные механизмы, внутрипечёночный холестаз, генетические и средовые факторы.
Основным индикатором аутоиммунных механизмов развития болезни являются АМА — антитела, которые ошибочно атакуют внутреннюю мембрану митохондрий холангиоцитов (клеток эпителия, которые выстилают желчные протоки). АМА не являются специфическими для первичного билиарного холангита. Данные антитела выявляются у 95 % больных ПБХ.
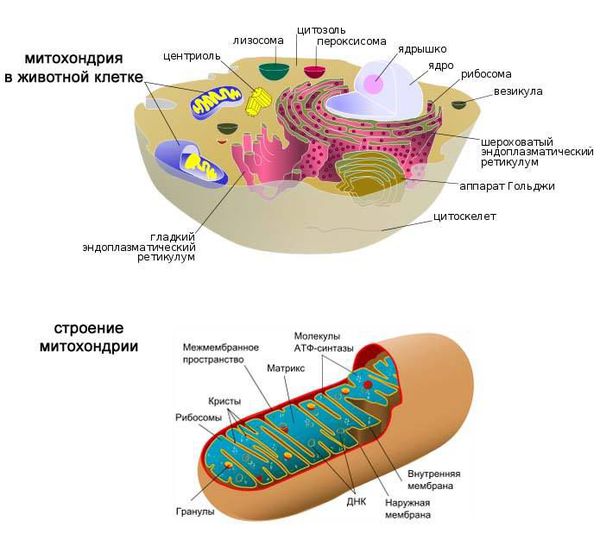
Митохондрии в клетке. Строение митохондрии.
Методом молекулярного клонирования идентифицировали главный антиген — это кетоацидодегидрогеназный мукопротеиновый комплекс OADC, а именно Е2-субъединицы пируватдегидрогеназного комплекса (PDC-Е2), к которому и направлены специфичные для ПБХ аутоантитела АМА-М2 . Состоящий из пептидов макроорганизма комплекс PDC-Е2 вызывает иммунный ответ . Что именно запускает иммунологическую атаку на желчные протоки, неизвестно.
“Мишенью” иммунного ответа и воспалительной реакции при ПБХ является эпителий желчных протоков (холангиоциты). АМА связываются с их апикальной мембраной, на поверхности которой находятся белки HLA II класса, вследствие чего образуются активированные Т-лимфоциты (CD4+Т-лимфоциты — хелперы, специфичные для PDC-Е2) Т-лимфоциты повреждают эпителиоциты желчных путей , а также стимулируют продукцию провоспалительных цитокинов: интерлейкина 2 (ИЛ-2) и интерферона γ (ИФНγ), которые вызывают деструкцию эпителия желчных протоков за счёт активации процесса апоптоза (контролируемой физиологической гибели клетки) .
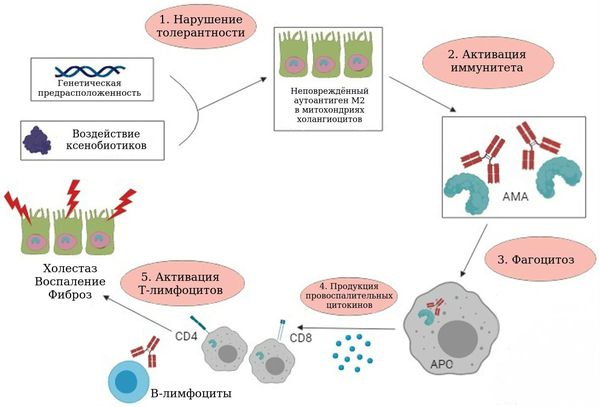
Патогенез первичного билиарного холангита
Из-за разрушения желчных протоков нарушается формирование желчи и её секреции, развивается холестаз. Для первичного билиарного холангита характерен внутрипечёночный, междольковый холестаз, который развивается из-за деструкции междольковых желчных протоков (дуктул) и их постепенного исчезновения .
Задержка в печени токсичных желчных кислот, билирубина, меди и других веществ, которые в норме должны выводиться с желчью, приводит к некрозу (гибели) печёночных клеток. Также желчные кислоты вызывают усиленный апоптоз гепатоцитов (клеток печени) и холангиоцитов. Все это ведёт к хроническому воспалению клеток печени, формированию рубцов в перипортальных областях, развитию фиброза и в конечном итоге — цирроза печени. С развитием цирроза воспалительная реакция в клетках уменьшается.
Классификация и стадии развития билиарного цирроза печени
В 2012 году японскими учёными была рекомендована следующая классификация первичного билиарного холангита [.
По клиническим особенностям:
- Бессимптомная стадия (б-ПБХ). На данной стадии отсутствуют какие-либо признаки поражения печени.
- Симптоматическая (продвинутая) стадия (с-ПБХ). Есть признаки поражения печени.
- 2.1 Симптоматическая безжелтушная (с1-ПБХ). Ставят при билирубине в сыворотке крови < 35 мкмоль/л (< 2,0 мг/дл).
- 2.2 Симптоматическая желтушная (с2-ПБХ). Ставят при повышении билирубина в сыворотке крови ≥ 35 мкмоль/л (≥ 2,0 мг/дл).
Особые формы первичного билиарного холангита:
- Ранний ПБХ: наличие в крови AMA при нормальных функциональных пробах печени и без симптомов ПБХ. Гистологические изменения незначительны или отсутствуют.
- Атипичный ПБХ (аутоиммунный холангит, аутоиммунная холангиопатия): клиническая картина ПБХ при отсутствии AMA и наличии высокого титра AНA (антинуклеарных антител).
- AMA-негативный ПБХ: наличие биохимических и гистологических признаков холестаза при отсутствии AMA.
- Синдром перехлёста ПБХ-АИГ (АИГ — аутоиммунный гепатит): пациенты с ПБХ с клинико-гистологическими, серологическими признаками аутоиммунного гепатита и повышенной активностью аминотрансфераз.
Морфологическая классификация первичного билиарного холангита (по данным гистологического обследования):
- I стадия (дуктальная) — аутоиммунная прогрессирующая деструкция внутрипечёночных желчных протоков с повреждением желчных канальцев, портальный гепатит. Клинически может никак не проявляться, возможна быстрая утомляемость.
- II стадия (дуктулярная) — хронический внутрипечёночный холестаз. На данной стадии, как правило, появляется кожный зуд. Пролиферация новых желчных протоков, перипортальный гепатит, ступенчатые некрозы.
- III стадия — гепатоцеллюлярные повреждения, дуктопения (синдром исчезающих желчных протоков), лобулярные (дольковые) некрозы, септальный фиброз. Клинически нарастает интенсивность кожного зуда, быстрой утомляемости, присоединяются симптомы, связанные с нарушением функции печени.
- IV стадия — фиброз и формирование септ. Прогрессируют симптомы и осложнения цирроза печени, исчезают мелкие желчные протоки.
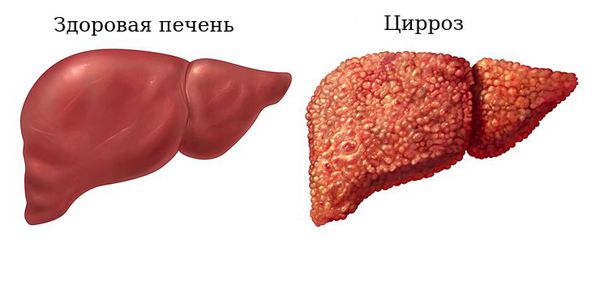
Здоровая печень и цирроз
Клиническая классификация профессора Хюбшера С. Г. (Hubscher S. G., 2000):
- Ранняя стадия соответствует I-II гистологическим стадиям. Отмечаются характерные клинические проявления (утомляемость, зуд, иммунные синдромы). Уровни щелочной фосфатазы, ГГТП и IgM повышены. В диагностическом титре определяются антитела к митохондриям (AMA). Гистологически перипортальный фиброз не выявляется или он слабо выражен.
- Промежуточная стадия соответствует II-III гистологическим стадиям. Наблюдаются те же лабораторные и клинические проявления. Гистологически можно отметить начинающийся мостовидный фиброз.
- Поздняя стадия соответствует III-IV гистологическим стадиям. Развивается желтуха, асцит, повышается давление в системе воротной вены. В лабораторных анализах крови повышены уровни билирубина, гамма-глобулина, падает уровень альбумина и протромбинового времени, которое указывает на скорость и качество свёртывания крови (за счёт снижения белково-синтетической функции печени).
На практике морфологической классификацией ПБХ пользуются очень редко, т. к. это требует инвазивного вмешательства (биопсии печени). В связи с этим чётко сопоставить клинические проявления со стадиями морфологического процесса сложно.
Осложнения билиарного цирроза печени
Осложнения первичного билиарного цирроза условно можно разделить на две группы:
- Осложнения холестаза.
- Осложнения цирроза печени.
Осложнения холестаза
Дерматит. Может развиться при интенсивном кожном зуде. Пациенты при этом расчёсывают кожу, что приводит к её воспалению и раздражению. Нередко дерматит осложняется бактериальной, вирусной или грибковой инфекцией.
Остеопороз. При ПБХ развивается примерно у 25-35 % больных . Связано это с нарушением всасывания витамина D и кальция в тонкой кишке и уменьшением плотности костной ткани. Прогрессирование остеопороза приводит к остеомаляции (размягчению костей), увеличивается риск переломов костей позвоночника, длинных трубчатых костей и костей таза. В настоящее время тяжёлые формы остеопороза встречаются редко, в основном у пациентов с циррозом печени, находящихся на постельном режиме. Клинические признаки остеопороза: боли в костях, также отмечаются спонтанные переломы позвоночника и рёбер.
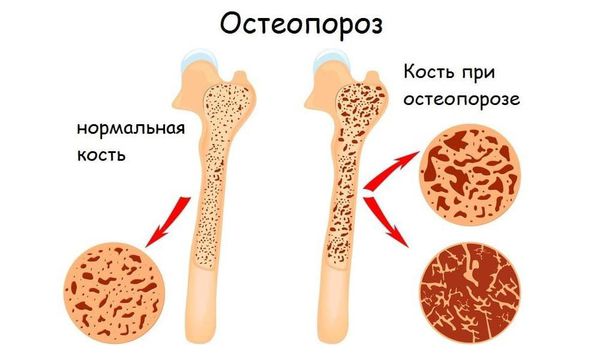
Остеопороз
Мальабсорбция (нарушение процессов переваривания и усвоения определённых питательных веществ в тонком кишечнике). Клинические симптомы мальабсорбции проявляются из-за нарушения секреции желчи и недостаточности экскреторной функции поджелудочной железы. В норме желчь попадает в двенадцатиперстную кишку и с помощью желчных кислот расщепляет пищу на более мелкие соединения, после чего полезные вещества всасываются в кровь.
При холестазе желчных кислот в просвете кишки не хватает для полноценного пищеварения и всасывания нейтральных жиров. Больные жалуются на ночную диарею, объёмный пенистый стул, у них снижается масса тела, несмотря на высокую калорийность пищи. Отмечается дефицит жирорастворимых витаминов (А, D, Е и К) что приводит к разным нарушениям:
- вследствие дефицита витамина А возможно развитие гемералопии (ухудшения зрения в темноте и сумерках);
- дефицит витамина Е приводит к тромбоцитопении (снижению количества тромбоцитов в крови) и неврологическим расстройствам;
- при дефиците витамина К возможно появление коагулопатии (нарушения свёртывания крови).
Гиперхолестеринемия. При первичном билиарном холангите, как правило, уровень липидов в крови значительно повышен , однако риск смерти от атеросклероза не увеличивается .
Желчнокаменная болезнь. Около 40 % больных ПБХ страдают желчнокаменной болезнью (холелитиаз) . В связи с изменением состава и свойств желчи она застаивается, желчные кислоты выпадают в осадок и постепенно образуются камни в желчном пузыре и желчевыводящих протоках. Клинически может проявляться по-разному: возможно бессимптомное течение, иногда пациенты жалуются на боли и тяжесть в правом подреберье, тошноту и горечь во рту, также может развиться острый приступ с явлениями механической желтухи.
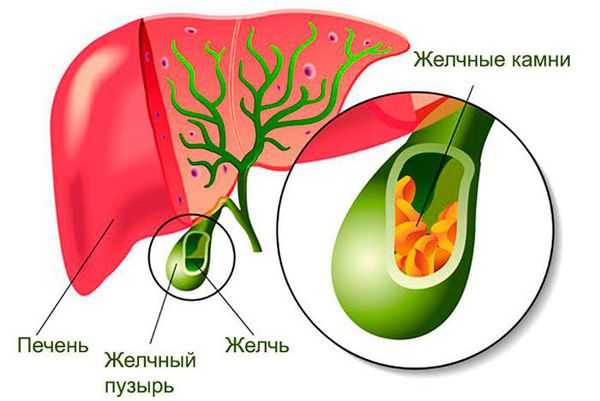
Желчнокаменная болезнь
Осложнения цирроза печени
Варикозное расширение вен пищевода (ВРВП) и кровотечение из них. ВРВП характеризуется извитостью вен пищевода и их мешотчатым расширением. Патология является следствием портальной гипертензии (повышенного давления в системе воротной вены), вызванной нарушением кровотока в портальных сосудах, печёночных венах и нижней полой вене. Разрывы вен пищевода и кровотечения из них являются самым распространённым и грозным осложнением при циррозе печени, приводящим к смерти больного. У пациентов с ПБХ кровотечение из варикозно расширенных вен пищевода может быть на более ранних стадиях, чем у больных с циррозом печени другой этиологии.
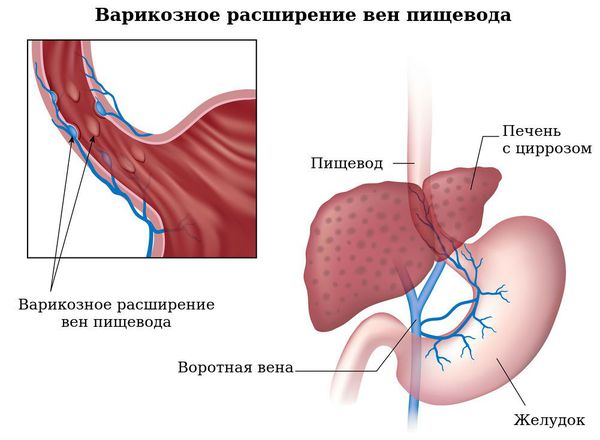
Варикозное расширение вен пищевода
Асцит и спонтанный бактериальный перитонит. Асцит также является следствием портальной гипертензии и характеризуется наличием свободной жидкости в брюшной полости. При инфицировании асцитической жидкости возникает спонтанный бактериальный перитонит. Это грозное осложнение, которое без лечения может привести к гибели пациента. Клинически проявляется ухудшением самочувствия больного, повышением температуры тела, усилением печёночной энцефалопатии, могут быть боли или ощущение дискомфорта в животе.
Печёночная энцефалопатия (ПЭ). Это обратимые нервно-психические нарушения, которые часто возникают в результате прогрессирования печёночной недостаточности. Выраженность проявлений варьирует от латентной (скрытой) до тяжёлой стадии. Латентная ПЭ клинически может никак не проявляться, в этом случае её можно диагностировать лишь с помощью специально разработанных тестов.
По мере прогрессирования ПЭ у больных появляются поведенческие расстройства, такие как апатия, повышенная раздражённость, резкая смена настроения, появляется нарушение сна (бессонница ночью и выраженная сонливость днём), изменения интеллекта (снижение памяти, забывчивость, спутанность мыслей). Далее возникают более тяжёлые нарушения: дезориентация во времени и пространстве, эпизоды спутанности сознания с возбуждением или сонливостью и в итоге — ступор.
Гепатоцеллюлярный рак (ГЦР). Наиболее распространённая первичная злокачественная опухоль печени. При первичном билиарном холангите также имеется высокий риск данного осложнения, как и при циррозах другой этиологии . Были проведены исследования, которые показали, что наиболее значимыми факторами риска развития ГЦР при первичном билиарном холангите являются мужской пол и недостаточный ответ на основную терапию ПБХ .
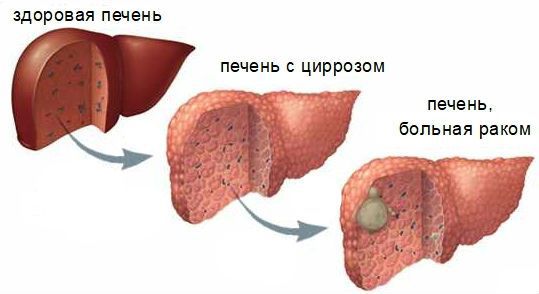
Гепатоцеллюлярный рак
Диагностика билиарного цирроза печени
Диагностика первичного билиарного холангита основывается на сочетании клинических симптомов, биохимических маркеров холестаза (сохраняются более шести месяцев), наличии в сыворотке антимитохондриальных антител (АМА), а также на результатах инструментальных и морфологических методов исследования.
Основные жалобы, которые предъявляют больные с ПБХ, это кожный зуд и утомляемость. При осмотре необходимо обратить внимание на такие характерные признаки, как наличие расчёсов (экскориации) на коже, ксантелазм, ксантом, желтухи, гепатомегалии, спленомегалии, проявления цирроза печени (асцит, сосудистые звездочки, печёночная энцефалопатия).
Биохимические маркеры холестаза играют важную роль при диагностике ПБХ. Уровень щелочной фосфатазы и ГГТП в определённой степени отражают тяжесть течения заболевания . Уровень ГГТП может повыситься раньше, чем щелочная фосфатаза.
Нередко при ПБХ отмечается повышение трансаминаз: АлАТ и АсАТ, что говорит о воспалительном процессе и некрозе паренхимы печени. Коэффициент де Ритиса (соотношение АсАТ/АлАТ) > 1 указывает на прогрессирующий фиброз печени.
Повышение уровня билирубина свидетельствует о прогрессировании фиброза. Такие отклонения в анализах, как гипоальбуминемия (снижением уровня альбумина в сыворотке крови), гипербилирубинемия (повышение концентрации билирубина), тромбоцитопения (снижением количества тромбоцитов) и повышение МНО подтверждает наличие цирроза печени у больного. МНО (международное нормализованное отношение) показывает во сколько раз изменена свёртываемость крови пациента в сравнении с нормой.
Для ПБХ характерно повышенное содержание IgM (до 6,27 ± 0,66 г/л), а уровень IgA остаётся в пределах нормы .
Иммунологические маркеры. Отличительный признак ПБХ — это положительный результат АМА в отношении Е2-субъединицы пируватдегидрогеназного комплекса. Выявление методом иммунофлюоресцентного анализа АМА-М2 в титре 1:40 и больше в сочетании с холестазом высокоспецифично для ПБХ. АМА-серопозитивность отмечается более чем в 90 % случаев ПБХ . Антитела к ядерным антигенам (АНА) обнаруживаются примерно у 30 % больных. . При высоких значениях АНА нельзя исключить синдром перехлёста ПБХ с аутоиммунным гепатитом (оverlab-синдром).
Инструментальные методы диагностики. С помощью инструментальных методов визуализации нельзя подтвердить или исключить ПБХ. УЗИ органов брюшной полости необходимо для исключения внепечёночной причины холестаза, новообразований печени, а также для выявления признаков цирроза печени, портальной гипертензии (повышения давления в системе воротной вены) и спленомегалии.
Ультразвуковая эластометрия с контролем вибрации (VCTE) — неинвазивный, инструментальный метод оценки эластичности тканей, который хорошо себя зарекомендовал для диагностики фиброза и цирроза печени при ПБХ . Исследование проводится совершенно безболезненно, специалист ставит датчик в область печени и производит серию измерений. Результат выдаётся сразу. Кроме того, эластометрия рекомендована для динамического наблюдения за больным. Доказано, что при значениях показателя эластометрии выше 9,6 кПа, в разы увеличивается риск печёночной недостаточности и смерти больного . Таким образом, VCTE может использоваться, как метод прогнозирования при ПБХ.
При первичном билиарном холангите также используют такие методы, как компьютерная томография, эндоскопическая ретроградная холангиопанкреатография и магнитно-резонансная холангиопанкреатография с целью дифференциальной диагностики ПБХ с другими холестатическими заболеваниями печени.
Морфологическое исследование печени. Это инвазивный метод, который выполняется с помощью пункционной биопсии печени. В настоящее время биопсию активно не используют для диагностических целей из-за возможных осложнений, однако пункционная биопсия печени с последующей морфологической оценкой и сейчас является наиболее эффективным методом диагностики циррозов. Она используется, когда постановка диагноза вызывает сложность. Так же биопсия может быть рекомендована у отдельных групп пациентов для качественной и количественной оценки гистологических изменений при неадекватном ответе на основную терапию . В нашем случае морфологическое исследование может быть полезно у пациентов с отсутствием ПБХ-специфических антител или при подозрении на наличие других аутоиммунных заболеваний.
Для биопсии печени необходимо взять 5-9 биоптатов в связи с мозаичностью её поражения при этом заболевании. При ПБХ характерна гистологическая картина хронического негнойного деструктивного холангита, а выраженный лимфоцитарный гепатит является прогностическим фактором развития цирроза.
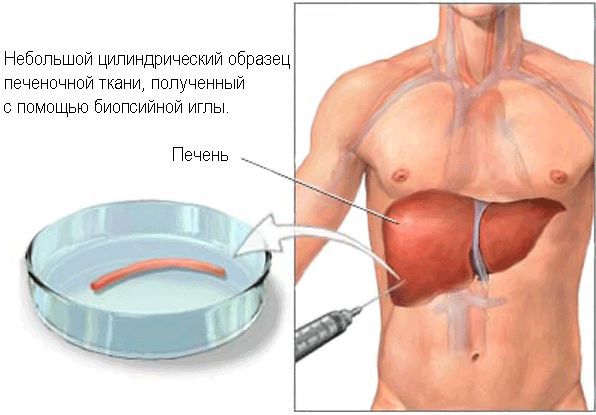
Пункционная биопсия печени
Подводя итог, нужно отметить, что диагноз ПБХ можно поставить при повышении уровня щелочной фосфатазы и наличии АМА или АМА-М2 в диагностическом титре ≤ 1:40.
Дифференциальный диагноз проводят с такими заболеваниями, как первичный склерозирующий холангит, генетические холестатические синдромы, саркоидоз, болезнь трансплантата против хозяина, лекарственный гепатит.
Лечение билиарного цирроза печени
Так как этиология первичного билиарного холангита в настоящий момент не установлена, этиотропного лечения (направленного на причину) нет. Цель терапии — предупреждение развития цирроза и его осложнений, а также облегчение сопутствующих симптомов.
Патогенетическая терапия
Патогенетическая терапия подразумевает лечение, направленное на стимуляцию сил организма для ликвидации патологии. Уже несколько лет препаратом первой линии при лечении ПБХ является урсодезоксихолевая кислота (УДХК). Это третичная желчная кислота, которая вырабатывается в печени. УДХК практически не обладает токсичностью. Основные эффекты УДХК связаны со звеньями патогенеза ПБХ. Она обладает антихолестатическим, иммуномодулирующим, антифибротическим и цитопротективным действием.
Эффективность УДХК многократно исследована, поэтому кислота рекомендована для приёма всем больным с ПБХ . Оптимальная доза составляет 13-15 мг/кг в сутки за один или (в целях лучшей переносимости) два приёма. УДХК необходимо принимать постоянно: пожизненно или до трансплантации печени (ТП). Побочные реакции от препарата минимальны и сводятся к небольшому набору веса, истончению волос и редко к метеоризму и диарее .
Если на препараты УДХК отмечается недостаточный ответ, рекомендованы в дополнение препараты обетихолевой кислоты (ОБХК). При непереносимости УДХК обетихолевую кислоту используют в качестве монотерапии. Терапевтический эффект ОБХК направлен на подавление скорости синтеза желчных кислот (ЖК). Эффективность и безопасность ОБХК была продемонстрирована во многих клинических исследованиях. Но на фоне её приёма есть вероятность усиления кожного зуда. Рекомендуемая доза 5 мг в сутки с постепенным увеличением до 10 мг .
Иммуносупрессивня терапия
Для улучшения эффективности лечения в сочетании с УДХК используют препараты, обладающие иммуносупрессивным и противовоспалительным эффектом: будесонид, Метипред, а также производные фиброевой кислоты (фибраты), которые оказывают антихолестатическое действие. Использование иммунодепрессантов особенно обосновано при ПБХ с чертами аутоиммунного гепатита . Однако, учитывая отсутствие официальных публикаций результатов рандомизированных клинических исследований применения будесонида и фибратов (в сочетании с УДХК) при ПБХ, Европейское общество по изучению печени (EASL) не даёт рекомендаций по их применению .
Симптоматическая терапия
С целью уменьшения мучительного кожного зуда используют препарат первой линии: холестирамин в дозе 12-16 г/сут, он связывает токсичные желчные кислоты в кишечнике и выводит их из организма. Необходимо отметить, что приём холестирамина должен быть через 2-4 часа после приёма других лекарственных препаратов, т. к. он препятствует их всасыванию. При использовании данного препарата возможны такие побочные реакции, как метеоризм и запор. Препаратом второй линии для уменьшения кожного зуда является рифампицин дозе 30-500 мг (до 10 мг/кг массы тела в сутки). Рифаксимин — 600-1200 мг/сутки, метронидазол (750 мг/сутки в 3 приёма в неделю), пропофол (до 15 мг/сут). Так как препараты обладают гепатотоксичностью, в период их приёма рекомендован контроль биохимических показателей функции печени, в случае их ухудшения лекарства отменяют.
В редких случаях применяют препараты третьей линии — антагонисты опиатных рецепторов — налтрексон и налмефен. Они уменьшают ощущение зуда .
Для снижения кожного зуда можно порекомендовать: местно- смягчающие средства, экстракт овсяной муки (оказывает увлажняющее и восстанавливающее действие) и холодную ванну или душ перед сном. У некоторых пациентов при мучительном кожном зуде может присоединиться и зуд психогенного характера. Снизить интенсивность при таких привычных расчёсах может курс психотерапии . При необходимости проводится медикаментозная терапия осложнений ПБХ и цирроза печени.
Трансплантация печени
Трансплантацию печени (ТП) при первичном билиарном холангите проводят по тем же показаниям, что и при других заболеваниях печени. Прогноз после ТП, как правило, благоприятный, выживаемость выше, чем при трансплантации после других заболеваний, и составляет 80-85 % через 5 лет . Возможны рецидивы болезни после ТП, в среднем встречаются у 20 % пациентов .
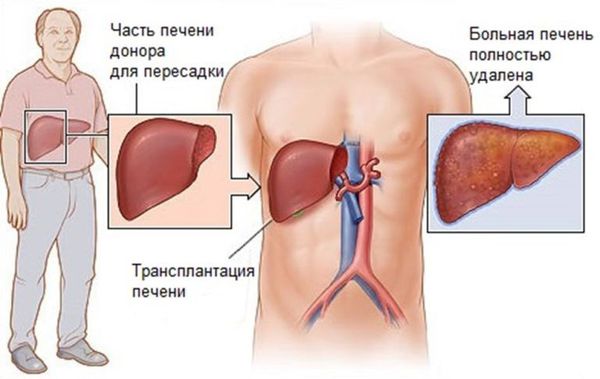
Трансплантация печени
Прогноз. Профилактика
Средняя продолжительность жизни у пациента с первичным билиарным холангитом при манифестации болезни без лечения составляет около 5-10 лет. Происходит прогрессирование заболевания до терминальной стадии цирроза печени, и больной погибает от осложнений. Раннее назначение препаратов УДХК и адекватный ответ на них меняет клиническую картину ПБХ, замедляет прогрессирование фиброза и улучшает качество жизни больного .
Причины ПБХ неизвестны, вследствие чего профилактические меры предупреждения данного заболевания не разработаны. Так как не исключена роль средовых факторов риска (курение, ксенобиотики, инфекции мочеполовых путей), по возможности необходимо их исключить. С целью раннего выявления заболевания можно порекомендовать детальное обследование близких родственников больных с ПБХ.
Список литературы
- European Association for the Study of the Liver. EASL Clinical Practice Guidelines: The diagnosis and management of patients with primary biliary cholangitis // J. Hepatol. — 2017; 67(10: 145-172. ссылка
- Boonstra K., Kunst A. E., Stadhouders P. H., Tuynman H. A. et al. Rising incidence and prevalence of primary biliary cirrhosis: a large population-based study // Liver Int. — 2014; 34: e31-e38.ссылка
- Dahlan Y., Smith L., Simmonds D., Jewell L. D., Wanless I., Heathcote E. J., et al. Pediatric-onset primary biliary cirrhosis // Gastroenterology. — 2003; 125: 1476-1479. ссылка
- Lleo A., Jepsen P., Morenghi E., Carbone M., Moroni L., Battezzati P. M., et al. Evolving trends in female to male incidence and male mortality of primary biliary cholangitis // Sci Rep. — 2016; 6: 25906.ссылка
- Jesse M. Civan Первичный билиарный холангит (ПБХ) // Справочники MSD. — 2018.
- Bittencourt P. L., Farias A. Q., Abrantes– Lemos C. P., et al. Prevalence of immune disturbances and chronic liver disease in family members of patients with primary biliary cirrhosis // J Gastroenterol Hepatol. — 2004; 19: 873-878.ссылка
- Invernizzi P., Battezzati P. M., Crosignani A., et al. Peculiar HLA polymorphisms in Italian patients with primary biliary cirrhosis // J Hepatol. — 2003; 38: 401-406.ссылка
- Juran B. D., Lazaridis K. N. Environmental factors in primary biliary cirrhosis // Semin Liver Dis. — 2014; 34: 265-272.ссылка
- Webb G. J., Hirschfield G. M. Using GWAS to identify genetic predisposition in hepatic autoimmunity // J Autoimmun. — 2016; 66: 25-39.ссылка
- Шептулина А. Ф., Маевская М. В., Ивашкин В. Т. Критическая оценка патогенетических факторов первичного билиарного цирроза // Российский журнал гастроэнтерологии, гепатологии и колопроктологии. — 2013; 3: 39-48.
- Буеверов А. О. Патогенез аутоиммунных заболеваний печени. Российский журнал гастроэнтерологии, гепатологии и колопроктологии. — 2001; 4: 59-61.
- Prince M. I., Chetwynd A., Craig W. L., Metcalf J. V., James O. F. Asymptomatic primary biliary cirrhosis: clinical features, prognosis, and symptom progression in a large population based cohort // Gut. — 2004; 53: 865-870. [Erratum, Gut. — 2004;53:1216.ссылка
- Mells G., Pells G., Newton J. L., Heneghan M., Neuberger J. M., Day D., et al. The impact of primary biliary cirrhosis on perceived quality of life: the UK-PBC National Study // Hepatology. — 2013; 58: 273-283.ссылка
- Talwalkar J. A., Souto E., Jorgensen R. A., Lindor K. D. Natural history of pruritus in primary biliary cirrhosis // Clin Gastroenterol Hepatol. — 2003; 1: 297-302.ссылка
- Trivedi P. J., Corpechot C., Pares A., Hirschfield G. M. Risk stratification in autoimmune cholestatic liver diseases: Opportunities for clinicians and trialists // Hepatology. — 2016; 63: 644-659.ссылка
- Маннс М. Диагностика и лечение аутоиммунных заболеваний печени // Российский журнал гастроэнтерологии, гепатологии и колопроктологии. — 2001; 4: 49-51.
- Подымова С. Д. Болезни печени: руководство для врачей. — М.; 2005.
- Лейшнер У. Аутоиммунные заболевания печени и перекрестный синдром / пер. с нем. — М., 2005: 54-87.
- Шептулина А. Ф., Маевская М. В., Ивашкин В. Т. Критическая оценка патогенетических факторов первичного билиарного цирроза // Российский журнал гастроэнтерологии, гепатологии и колопроктологии. — 2013; 3: 39-48.
- Guidelines for the management of primary biliary cirrhosis. The Intractable Hepatobiliary Disease Study Group supported by the Ministry of Health, Labour and Welfare of Japan // Hepatology Research. — 2014; 44 Suppl S1: 71-90.
- Levy C., Lindor K. D. Management of osteoporosis, fat–soluble vitamin deficiencies, and hyperlipidemia in primary biliary cirrhosis // Clin Liver Dis. — 2003; 7: 901–910.ссылка
- Longo M., Crosignani A., Battezzati P. M., et al. Hyperlipidaemic state and cardiovascular risk in primary biliary cirrhosis // Gut. — 2002; 51: 265–269.ссылка
- Герок В., Блюм Х. Е. Заболевания печени и желчевыделительной системы / пер. c нем. М., 2009: 64-71.
- Trivedi P. J., Lammers W. J., van Buuren H. R., Pares A., Floreani A., Janssen H. L., et al. Stratification of hepatocellular carcinoma risk in primary biliary cirrhosis: a multicentre international study // Gut. — 2016; 65: 321–329.ссылка
- Ильченко Л. Ю., Решетняк В. И. Клинико-лабораторные критерии диагностики первичного билиарнго цирроза и современная терапия // Российский журнал гастроэнтерологии, гепатологии и колопроктологии. — 2011; 5: 41-51.
- Neuberger J. Liver transplantation for primary biliary cirrhosis: indications and risk of recurrence // J Hepatol. — 2003; 39: 142-148.
- Окороков А. Н. Руководство по лечению внутренних болезней. Т. 3. Лечение болезней печени, желчных путей, поджелудочной железы. —М., 2010.
Эпидемиология и распространенность билиарного цирроза печени
Тема эпидемиологии и распространенности билиарного цирроза печени охватывает аспекты статистики заболеваемости, демографические характеристики пораженных и региональные особенности. Эти знания позволяют лучше понять масштабы проблемы, выявить уязвимые группы населения и разработать эффективные меры профилактики и лечения этого заболевания.
По данным многочисленных исследований, билиарный цирроз печени имеет значительные различия в распространенности среди разных популяций и географических регионов. Анализ демографических данных показывает, что существуют определенные группы риска для этого заболевания.
- Пациенты старше 40 лет чаще страдают от билиарного цирроза печени.
- Заболеваемость выше среди женщин по сравнению с мужчинами.
- Уровень заболеваемости варьируется в зависимости от региона и этнической принадлежности.
Региональные различия в распространенности билиарного цирроза печени могут быть обусловлены факторами окружающей среды, образа жизни и уровня медицинской помощи. В странах с высоким уровнем развития медицины часто фиксируется больше случаев заболевания, так как диагностика проводится на более ранних стадиях. В то же время в развивающихся странах доступ к медицинской помощи ограничен, что может снижать выявляемость.
Среди населения разных этнических групп также наблюдаются вариации в частоте билиарного цирроза. Эти различия могут быть связаны с генетическими факторами, а также с культурными и социально-экономическими особенностями.
- Эпидемиологические данные свидетельствуют о том, что в Северной Америке и Европе частота заболеваемости выше по сравнению с Азией и Африкой.
- В странах с высоким доходом уровень заболеваемости выше из-за лучшей диагностики и осведомленности населения.
- Этнические группы с высоким уровнем потребления алкоголя и жирной пищи могут быть более уязвимыми к развитию заболевания.
Исследования по данной теме продолжаются, так как нахождение точных причин и факторов риска может значительно улучшить профилактические меры и лечение билиарного цирроза печени. Сбор и анализ эпидемиологических данных играет ключевую роль в борьбе с этим хроническим заболеванием.
Роль генетических факторов в развитии билиарного цирроза печени
Важность рассмотрения генетических предрасположенностей при изучении билиарного цирроза печени трудно переоценить. Исследования показывают, что именно наследственные особенности могут оказывать значительное влияние на вероятность возникновения и прогрессирования этого заболевания. Понимание генетических механизмов помогает в разработке более точных методов диагностики и терапии.
Одним из ключевых факторов наследственной предрасположенности являются генетические мутации, которые могут нарушать функции клеток печени. Мутации в определенных генах способны вызвать сбой в иммунной системе, что, в свою очередь, приводит к разрушению желчных протоков. Этот процесс может быть катализирован множеством внешних факторов, таких как инфекции или воздействие токсичных веществ, но именно наличие определенных генетических изменеий увеличивает риск заболевания.
Недавние генетические исследования выявили несколько генов, ассоциированных с развитием билиарного цирроза печени. Одним из таких генов является ген HLA-DRB1, который отвечает за кодирование белков, участвующих в работе иммунной системы. Исключительно негативные изменения в этом гене могут привести к аутоиммунным процессам, разрушающим печеночные клетки.
Не менее важны и генетические полиморфизмы. Полиморфизмы – это варианты одного и того же гена, которые могут по-разному влиять на функции печени. Например, ген CTLA-4 может иметь несколько вариантов, каждый из которых по-своему воздействует на иммунную систему. Одни варианты могут способствовать более активному воспалительному процессу, создавая благоприятные условия для развития билиарного цирроза печени.
Исследования на близнецах и членах семей подтверждают роль наследственности в развитии билиарного цирроза печени. Одинаковый генетический материал у близнецов показывает, что если у одного из них развивается это заболевание, вероятность его возникновения у другого значительно выше. Анализ семейных историй также указывает на более высокий риск для потомков заболевших билиарным циррозом.
Развитие методов генетического тестирования позволяет выявлять лиц с высоким риском развития билиарного цирроза печени задолго до появления первых симптомов. Это открывает новые перспективы в сфере профилактики и раннего лечения, основываясь на индивидуальных генетических особенностях.
Таким образом, генетические факторы играют важную роль в развитии билиарного цирроза печени. Изучение этих аспектов помогает углубить наше понимание механизмов болезни и способствует созданию более эффективных стратегий для её предотвращения и лечения.
Видео по теме:
Вопрос-ответ:
Какие основные симптомы билиарного цирроза печени?
Билиарный цирроз печени характеризуется рядом симптомов, которые могут проявляться на разных стадиях заболевания. На начальных этапах часто возникает усталость и общее недомогание. Также могут появиться кожный зуд, желтуха (желтушное окрашивание кожи и слизистых оболочек), темная моча и светлые испражнения. На более поздних стадиях возможно увеличение печени и селезенки, отеки ног и асцит (скопление жидкости в брюшной полости).
Как происходит диагностика билиарного цирроза печени?
Диагностика билиарного цирроза печени включает несколько этапов. Во-первых, врачи собирают анамнез и проводят физикальное обследование пациента. Необходимо сдать лабораторные анализы крови, включая биохимический анализ и определение уровня антител. Инструментальные методы диагностики, такие как ультразвуковое исследование (УЗИ), магнитно-резонансная томография (МРТ) или компьютерная томография (КТ), позволяют оценить состояние печени. В некоторых случаях проводится биопсия печени для подтверждения диагноза и определения стадии заболевания.
Можно ли вылечить билиарный цирроз печени полностью?
Полное излечение билиарного цирроза печени невозможно, так как это хроническое и прогрессирующее заболевание. Однако современная медицина предлагает различные методы лечения, которые могут замедлить прогрессирование заболевания и улучшить качество жизни пациента. Лечение включает медикаментозную терапию, специалистов-гепатологов и изменения образа жизни, такие как соблюдение специальной диеты и отказ от алкоголя. В крайних случаях может потребоваться трансплантация печени.
Какое лечение рекомендуется при билиарном циррозе печени?
Лечение билиарного цирроза печени направлено на замедление прогрессирования заболевания и облегчение симптомов. Медикаментозная терапия включает урсодезоксихолевую кислоту, которая помогает улучшить отток желчи и снизить воспаление. Также применяются иммунодепрессанты и противовоспалительные препараты. Важную роль играет соблюдение диеты, уменьшение потребления соли и отказ от алкоголя. При осложненных формах болезни может потребоваться лечение сопутствующих патологий, таких как портальная гипертензия. В тяжелых случаях рассматривается возможность трансплантации печени.
Какой прогноз у пациентов с билиарным циррозом печени?
Прогноз у пациентов с билиарным циррозом печени зависит от стадии заболевания и эффективности лечения. На ранних стадиях прогноз может быть относительно благоприятным, если пациент следит за своим здоровьем и придерживается рекомендаций врача. Однако по мере прогрессирования заболевания увеличивается риск развития серьезных осложнений, таких как печеночная недостаточность, портальная гипертензия и рак печени. Своевременная диагностика и адекватное лечение могут существенно улучшить качество жизни и продлить продолжительность жизни пациентов.
Какие основные симптомы билиарного цирроза печени и как они проявляются?
Основные симптомы билиарного цирроза печени включают хроническую усталость, зуд кожи, желтуху и боль в правом подреберье. Усталость часто является первым признаком заболевания и может существенно снижать качество жизни. Зуд, или кожный прурит, также часто возникает на ранних стадиях и может быть интенсивным, особенно ночью. Желтуха, проявляющаяся в пожелтении кожи и белков глаз, указывает на ухудшение функции печени и повышение уровня билирубина в крови. Боль в правом подреберье обычно связана с увеличением печени.